三尖瓣閉鎖
三尖瓣閉鎖百科
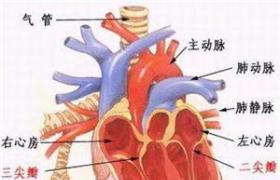
三尖瓣閉鎖是一種發紺型先天性心臟病,發病率占先天性心臟病的1%~5%.在發紺型先天性心臟病中繼法洛四聯癥和大動脈轉位後居第三位.主要病理改變是三尖瓣閉鎖或三尖瓣口缺失,卵圓孔未閉或房間隔缺損,左心室擴大,右心室發育不良.胚胎在正常發育情況下心內膜墊融合,將房室管平均分成左右兩個管口,並參與形成膜部心室間隔和閉合心房間隔第1孔.一般認為胚胎期前後心內膜墊融合部位偏向右側,心室間隔右移造成房室口分隔不均等,右側房室管口閉塞則日後形成三尖瓣閉鎖.
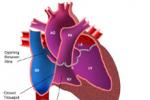
三尖瓣閉鎖
三尖瓣閉鎖病因
一)發病原因一般認為,胚胎在正常發育情況下,心內膜墊融合,將房室管平均分成左右兩個管口並參與形成膜部心室間隔和閉合心房間隔第1孔,三尖瓣從心內膜墊和右室心肌分化而成,在這個過程中三尖瓣發育異常,瓣葉退化,變性,瓣葉組織缺乏,瓣孔被纖維組織包圍,封閉,最終導致三尖瓣閉鎖,(一般認為是胚胎期前後心內膜墊融合部位偏向右側,心室間隔右移造成房室口分隔不均等,右側房室管口閉塞則日後形成三尖瓣閉鎖,二)發病機制病理改變約90%的三尖瓣閉鎖病例,三尖瓣融合成膈膜樣的膜,肺動脈總幹發育不良,閉鎖也可累及右心室流出道和肺動脈總幹,而肺動脈瓣嚴重發育不良,右心室可從嚴重發育不良到正常大小,甚至擴張,三尖瓣多有程度不等的關閉不全.
在三尖瓣閉鎖屍體解剖中發現,左心室往往增大和肥厚,但二尖瓣正常或增大,也有個案報道謂二尖瓣呈多瓣畸形,二尖瓣裂和二尖瓣騎跨於發育不全的右心室.
三尖瓣閉鎖通常包括以下幾種畸形:
①三尖瓣閉鎖,無右心房右心室間的交通②房間隔缺損或卵圓孔未閉③室間隔缺損或動脈導管未閉.
三尖瓣閉鎖是先天性閉合,不存在瓣孔,僅在右心房底部見一小的凹陷,周圍被肌纖維所包圍,少數為纖維性或膜性結構,心房間的交通80%為卵圓孔未閉,也可能為房間隔缺損,甚至為單心房.
三尖瓣閉鎖的右心房與右心室連接類型有5種:
①肌肉型約占76%~84%,在右心房的底部為肌肉,在靠近側壁有一小的陷窩,直接橫跨於左心室而與右心室無連接②隔膜型約占8%~12%,右心房與右心室之間為一閉鎖的隔膜③瓣膜型約占6%,右心房與右心室連接處有一開放的瓣膜,但在其下方有隔膜和肌肉將右心房與右心室完全隔開,形成閉鎖④Ebstein畸形型約占6%,右心房與右心室間形成閉鎖的三尖瓣⑤心內膜墊缺損型約占2%,右心房到右心室的共同房室瓣閉鎖.
和Burchell首先根據大動脈相互關系,將三尖瓣閉鎖分為3種類型,其次根據有無肺動脈閉鎖或狹窄,進一步分為Ⅰa型,Ⅰb型,Ⅰc型,Ⅱa型,Ⅱb型,Ⅱc型,Ⅲa型和Ⅲb型8種類型,在三尖瓣閉鎖的病例中,以Ⅰb型,Ⅰc型,Ⅱb型,Ⅱc型,以及Ⅲa型最為常見.
Ⅰ型三尖瓣閉鎖(69%):該型特點是大血管關系正常,Ⅰa型,肺動脈閉鎖;Ⅰb型,肺動脈狹窄伴小型室間隔缺損;Ⅰc型,肺動脈狹窄伴大型室間隔缺損.
Ⅱ型三尖瓣閉鎖(27%):該型特點是伴完全型大血管轉位,Ⅱa型,肺動脈閉鎖;Ⅱb型,肺動脈狹窄伴小型室間隔缺損;Ⅱc型,肺動脈正常伴大型室間隔缺損.
Ⅲ型三尖瓣閉鎖(4%):Ⅲ型的特點是伴矯正型大血管轉位,Ⅲa型,肺動脈瓣狹窄;Ⅲb型,主動脈瓣下狹窄,合並肺動脈瓣閉鎖者(即Ⅰa,Ⅱa型),於嬰兒期即死亡,合並肺動脈瓣狹窄者(Ⅰb,Ⅱb,Ⅲa型)者,占兒童期病例的70%,成年期病例的100%.
三尖瓣閉鎖可能同時合並多種心臟與大血管的畸形,心房間的交通總是存在,其中卵圓孔未閉占80%,其餘為房間隔缺損,22%的病人合並有左上腔靜脈,通常引流至冠狀靜脈竇,偶爾直接引流到左心房,肺靜脈異位引流和冠狀動脈畸形較少見,先天性肺動脈缺如的病人常合並膜性三尖瓣閉鎖,20%三尖瓣閉鎖病人合並並列心耳,還可能合並主動脈縮窄,發育不良或閉鎖,主動脈弓離斷,主動脈瓣閉鎖.
病理生理三尖瓣閉鎖病人,體循環靜脈回流血液不能直接匯入右心室腔,右心房的血液隻能通過心房間交通到達左心房,左心房就成為體,肺循環靜脈血混合的心腔,混合血通過較正常為大的二尖瓣口進入左心室,而後經過正常連接的主動脈瓣口和主動脈離開左心室,因此,所有的病人均有不同程度的動脈血氧飽和度降低,其降低程度取決於肺血流阻塞的輕重,若肺部血流正常或增多,肺靜脈回心血量正常或增多,則動脈血氧飽和度僅較正常稍低,臨床上可無發紺或輕度發紺,若肺部血流減少,肺靜脈回心血量減少,則動脈血氧飽和度明顯降低,70%出現低氧血癥,臨床上有明顯發紺,如房間隔缺損小,右到左分流受限,生後即出現嚴重體靜脈高壓和右心衰竭.
由於右心室發育不全,左心室單獨承擔體,肺循環的泵血工作,左心室需額外做功以推動大量肺循環的血液流動,持續超負荷的運轉可導致左心肥大,左心衰竭,在肺血流減少的病例,左心室僅增加少量的容量負荷,往往不產生心力衰竭,但在肺血流增多的病例,左心室常因慢性容量負荷增加,左心室舒張末期容量增加和心肌收縮功能降低,進而左心室擴大,心力衰竭,如有主動脈縮窄或主動脈離斷,更促進左心室肥大和心力衰竭的發生.
心臟右心室的發育狀況隨室間隔缺損大小和肺動脈狹窄程度而不同,一般多有肺動脈狹窄和小型室間隔缺損,少部分血液從左心室經室間隔缺損進入發育不良的右心室,然後通過狹窄的肺動脈入肺,使肺血流量減少,少數患者僅有輕度或無肺動脈狹窄,而伴有大型室間隔缺損,較多的血液從左心室進入發育良好的右心室和肺動脈,使到達肺部的血流量增多,罕見的情況是無室間隔缺損,有肺動脈瓣閉鎖,血液到達肺部的惟一通道是未閉的動脈導管或支氣管動脈.
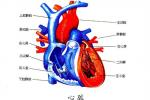
三尖瓣閉鎖
三尖瓣閉鎖症状
一)癥狀三尖瓣閉鎖的發生無性別差異,三尖瓣閉鎖占先天性心臟病的1%,生後1年內因先天性心臟病死亡的嬰兒中,三尖瓣閉鎖占2.5%,發紺是最常見的臨床表現,偶有蹲踞現象,有發紺且超過2歲的病兒常有杵狀指,肺血流減少者在生後第1天即發現有發紺,85%的病人在2個月內被發現,發紺開始時間是肺動脈梗阻輕重的指標,有預後價值,新生兒期即有發紺者80%死於6個月內,約有一半的病人有缺氧發作史,偶有意識喪失,三尖瓣閉鎖病人生存期長短與肺血流量有密切關系,肺血流量接近正常者,生存期最長可達8年以上;肺血流量很多者,出生後一般僅能生存3個月;肺血流少於正常者則出生後生存期居於前述兩種情況之間,Keith等報道三尖瓣閉鎖病人50%可生存到6個月,33%生存到1歲,僅10%可生存至10歲,房間隔通道小的病例,臨床上呈現體循環靜脈充血,頸靜脈怒張,肝腫大和周圍型水腫,由於肺循環血量少,大多數病例從新生兒期起即可呈現紫紺,勞累後氣急,並可采取蹲踞體位或發生缺氧性昏厥,2歲以上病人常出現杵狀指(趾),肺血流量增多的病例,紫紺程度減輕,但常有氣急,呼吸快速,易發作肺部感染,常呈現充血性心力衰竭,心力衰竭是三尖瓣閉鎖者的重要表現之一,這類病人既可表現為左心衰竭,也可表現為右心衰竭,前者多為壓力負荷增加所致,部分由容量負荷增重引起,或者既有壓力負荷增重因素,又有容量負荷增重因素的參入;後者多因房間交通口徑過小或者缺如所致.
二)體征體檢時,除發紺,杵狀指(趾),肝腫大,水腫,頸靜脈怒張和肺水腫等心力衰竭等體征外,尚可見心尖搏動向左下移位,搏動增強,范圍增大,聽診時,心尖部第1心音增強,呈單一音;心底部第2心音也多呈單一音;胸骨左緣Ⅲ~Ⅳ肋間或聞及收縮期噴射型雜音(流出道狹窄),或聞及反流性雜音(室間隔缺損);心尖部偶可聞及短促舒張期隆隆性雜音(肺血回流增多,二尖瓣口相對性狹窄);胸骨左緣第2肋間偶可聞及連續機器樣雜音(動脈導管未閉),肺血流量增多者可聽到舒張中期滾筒樣雜音.
三)病理解剖:
三尖瓣閉鎖時,右心房與右心室不直接溝通,左房則通過二尖瓣與左心室相連接,右心房內見不到三尖瓣瓣膜組織和三尖瓣瓣孔,右心房底部,原三尖瓣所在部位被肌性組織所替代者最為常見,約占76%,呈現薄膜狀組織者占12%,由瓣葉融合成膜狀組織者占6%,融合的瓣葉心室側可能有腱索樣組織附著,另6%房室口被附著於右心室壁瓣葉組織所阻塞,Vanpragh稱之為Ebstein型.
肌肉型膜型瓣型型三尖瓣閉鎖的解剖分型將此病分三型:
①肌肉型:占84%,呈現纖維性凹陷,顯微鏡檢查肌肉纖維向四周放射,②膜型:占8%,伴有並置心耳,顯示透明的纖維組織,③Ebstein型:占8%,房化右心室形成一盲端袋位於右心房下方,右心房房壁增厚擴大,左心房擴大,心房之間有卵圓孔未閉,房間隔缺損,有時呈單心房,右心室發育差,特別在右心室流入道部位,當肺動脈閉鎖時看不到右心室,右心室細小腔徑僅數毫米,右室腔下部可能具有未發育的乳頭肌,左右心室間可能有大小不等的心室間隔缺損,缺損大者右心室腔亦較大,有時在肺動脈瓣下方可見到狹小薄壁的右心室流出道,少數病例右心室缺失或在肺動脈下方右心室壁內呈現小裂隙,極少數病例左右心室排列錯位,二尖瓣騎跨於移位的心室間隔上方,右心室承相主要的排血功能,在這種情況下,位於心臟左側的右心室發育較好而位於右側的左心室則發育不良.
三尖瓣閉鎖病例,左右心房血液均通過二尖瓣,因而二尖瓣比正常者大,瓣膜形態正常,但有時具有3個或4個瓣葉,並可能騎跨在心室間隔上方,有的病例二尖瓣關閉不全,左心室往往增大和肥厚,主動脈和肺總動脈的互相解剖關系可能正常(Ⅰ型)或呈右旋型錯位(Ⅱ型),極少數呈左旋性錯位(Ⅲ型),肺動脈及肺動脈瓣可能正常,但亦可出現肺動脈瓣膜狹窄,閉鎖或瓣下流出道狹窄,三尖瓣閉鎖病變差異很大,Vlad根據大動脈的解剖學互相關系分為I,Ⅱ,Ⅲ三型,再根據肺動脈通暢情況和心室間隔缺損的大小分為八種類型.
型肺動脈閉鎖型肺動脈發育不全,伴小室間隔缺損型肺動脈正常伴大室間隔缺損ⅡA型肺動脈閉鎖ⅡB型肺動脈瓣或瓣下狹窄ⅡC型肺動脈擴大ⅢA型肺動脈或肺動脈瓣下狹窄(8)ⅢB型主動脈瓣下狹窄三尖瓣閉鎖的Keith分型法病理生理:三尖瓣閉鎖對血流動力學產生三種情況:
①體循環靜脈血液回流到右心房後,必須經過心房間隔缺損或未閉卵圓孔進入左心房,如缺損小,則體循環靜脈壓升高引致肝腫大和右心功能衰竭,②體循環靜脈血液和肺靜脈氧合血液在左心房內完全混合造成不同程度的動脈血氧飽和度降低,肺循環血流量多者可不出現紫紺或輕度紫紺,肺動脈出口狹窄者則出現重度紫紺,③右心室發育不良,心室腔很小,因此左心室承擔兩側心室的排血功能,往往擴大和呈現左心衰竭,約20%的三尖瓣閉鎖病人由於伴有肺動脈出口狹窄,臨床上呈現紫紺,另一部份病例肺血流量正常或增多則可發生心力衰竭或肺血管阻塞性病變,大動脈右旋型錯位病例,特別是肺動脈粗大而伴有主動脈縮窄或發育不良者,則可在出生後早期死於嚴重心力衰竭,肺血管阻塞性病變加重,肺血流量逐漸減少則紫紺也逐漸加重.
典型病例的診斷要點包括出生後不久出現青紫,心電圖示心電軸左偏,右房和左室肥大,X線胸片示肺缺血,心影正常或稍大,結合超聲心動圖檢查,一般即可明確診斷,心導管檢查和心血管造影一般在決定手術方案前進行,除瞭有幫助診斷外,還可瞭解肺動脈壓力,阻力以及肺小血管的發育情況,對確定治療方案很有價值.
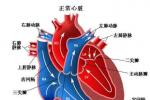
三尖瓣閉鎖
三尖瓣閉鎖检查
1.X線檢查三尖瓣閉鎖的胸片表現多種多樣,正位片可見心影呈靴型或卵圓型,特征性表現為心臟右緣平直,常不超過脊柱影,左緣形態圓鈍稍呈方形,心尖抬高,心腰部凹陷,若合並大血管轉位血管蒂較窄,側位片示心影前緣平直,距胸壁較遠,後緣與脊柱重疊,血管蒂狹窄,大動脈錯位者心影可呈雞蛋形,少數病例心臟輪廓可類似法洛四聯癥,大多數病人心影可以正常或輕度增大,肺血流少,肺紋理減少;少數病人心影可呈進行性增大,肺部血流特別增多,肺紋理增加.
2.心電圖心電圖的特征性表現為電軸左偏,左心室肥厚,勞損,這對三尖瓣閉鎖診斷幫助甚大,80%病例示P波高或增寬並有切跡,右心房肥大常見明顯高尖的P波,臨床上,若遇發紺的嬰幼兒而心電圖顯示電軸左偏和左心室肥厚,則高度懷疑為三尖瓣閉鎖,因為在三尖瓣閉鎖的病例中,90%有電軸左偏,並且均有左心室肥厚,隨時間的延長呈進行性加重,肺動脈增粗者電軸正常或右偏.
3.超聲心動圖超聲心動圖是診斷三尖瓣閉鎖的主要手段,通過二維超聲心動圖檢查,可準確瞭解三尖瓣的解剖學特征,可判斷房間隔缺損和室間隔缺損有無及其大小,還可對各房,室腔大小進行準確測量,本病一般顯示三尖瓣雙峰曲線消失,四腔切面檢查未能見到三尖瓣回聲反射,房間隔回聲中斷,並有心室間隔上部回聲中斷,超聲心動圖和多普勒檢查並可見到血流自右房至左心房再進入左室,二尖瓣活動幅度增大,右房,左房,左室腔均增大,右心室小或消失,此外,通過該檢查瞭解左,右心室腔和大血管的關系,判斷有無肺動脈瓣口和主動脈瓣口狹窄,同時也可診斷合並畸形,如動脈導管未閉,主動脈縮窄,主動脈發育不良,主動脈弓離斷,主動脈瓣閉鎖等.
多普勒超聲心動圖檢查可觀察血流在心腔和大血管內走行方向,測量房間隔兩側,右心室和肺動脈(或主動脈)間的壓力階差.
4.磁共振磁共振可以準確地反映出心腔的大小,大動脈的形態,房室連接的關系,左右心室與大動脈的位置關系,對於區分三尖瓣閉鎖的類型有幫助,如典型的三尖瓣閉鎖右心房室溝很深並充填瞭脂肪,在磁共振顯像表現為明亮的線狀或三角結構替代瞭三尖瓣,在膜型或Ebstein畸形型三尖瓣閉鎖,右心房室溝較淺近似正常.
5.心導管檢查及心血管造影對於三尖瓣閉鎖,心導管檢查及心血管造影能提供比超聲心動圖更多的信息,一般應列為常規檢查,右心導管可經房缺進入左心房,右心房壓力高於左心房,壓差大小和房缺直徑成反比,缺損小,壓差大,動脈血氧含量減少,左房,左室,肺動脈及主動脈的血氧含量相同.
心導管檢查及心血管造影中主要根據以下幾點進行診斷:
①右心導管不能從右心房進入右心室,但可通過心房間交通進入左心房,左心室;
②由於血液在左心房內混合,致使左心房,左心室及主,肺動脈血氧飽和度均相似;
③右心房壓力等於或大於左心房壓;④選擇性右心房造影時.
6.選擇性右心房造影顯示造影劑從右心房進入左心房,左心室,再進入肺動脈和主動脈,左心房,左心室及主動脈早期顯影,右心室不即刻顯影,致使正位片上在右心室部位形成一尖端向上的三角透亮區,稱右心室“窗洞”為本病造影的特征性表現,有時造影檢查可顯示心室間隔缺損,右心室腔及流出道和肺動脈,此外尚可顯示兩根大動脈的互相關系及位置,左心室造影可判定有無二尖瓣關閉不全.
三尖瓣閉鎖预防
三尖瓣閉鎖是一種復雜紫紺型先天性心血管畸形,預後極差,生存期很短,49.5%在出生後6個月內死亡,66%在1歲以內死亡,少數可存活到10歲以上,病變的類型和血流動力學異常的程度是決定預後的因素,出生時青紫癥狀嚴重,房間隔或室間隔水平分流較少者,90%在1歲內死亡;肺血流量增多者預後較好,但有部分患兒在早期死於心力衰竭,在經過適當手術治療的病例中,50%以上能存活到15歲以後,在一組經Fontan手術的隨訪報告中,5年生存率85%,10年生存率78%,死亡原因主要是心力衰竭,心律失常,感染和再次手術等,目前無有效的預防措施,臨床主要是診斷時要與其它紫紺型的先天性心臟病進行鑒別,以求對患兒及時地進行正確地治療.
1.一級預防
先天性心臟病由環境因素,遺傳因素以及兩者的相互作用而引起,對遺傳因素的預防方面主要要重視婚前檢查,避免近親結婚,並接受遺傳咨詢,更重要的是設法發現避免和防治在妊娠期有可能使遺傳傾向發生不利變化的環境因素如病毒感染,藥物,酒精和母親疾病等,以打破環境因素與遺傳因素相互作用的環節,是一級預防的關鍵.
2.二級預防
(1)早期診斷:先心病的早期診斷可分為兩步.
①胎兒期的診斷:於妊娠16~20周,采用經孕婦腹部穿刺羊膜抽取羊水進行羊水細胞培養,染色體分析,基因診斷和酶活性測定,羊水中代謝產物,特殊蛋白質和酶活性等,也可於妊娠8~12周經婦女陰道吸取絨毛進行上述檢查,對於那些由單基因突變和染色體畸變引起的先天性心臟病有很大的價值.
②嬰兒期的診斷:對所生嬰兒應進行全面的體檢,尤其應對心血管系統進行認真的聽診檢查,發現可疑者用心動超聲進一步檢查.
(2)早期處理:一旦在胎兒期明確診斷胎兒有先天性心血管畸形,都應及時終止妊娠,對某些遺傳性酶或代謝缺陷病,在出生後及早進行有關替代療法,有條件的醫院可進行基因治療,以防止相應疾病的發生.
3.三級預防
先天性心臟病一旦明確診斷,治療的根本方法是施行外科手術,徹底糾正心臟血管畸形,從而消除由該畸形所引起的病理生理改變,未手術或暫不能手術者,宜根據病情避免過勞,以免引起心力衰竭,如果發生心衰要抗心衰治療,防治並發癥,凡先心病患者在施行侵入性檢查或治療,包括心導管檢查,拔牙,扁桃體切除術等,都要常規應用抗生素以預防感染性心內膜炎.