甲亢 甲狀腺功能亢進 甲狀腺功能亢進癥
甲亢 甲狀腺功能亢進 甲狀腺功能亢進癥百科
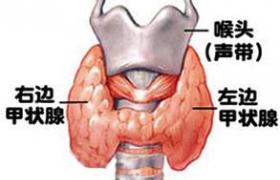
甲狀腺功能亢進癥(hyperthyroidism,簡稱甲亢),是由多種原因引起的甲狀腺功能亢進和(或)血循環中甲狀腺激素水平增高所致的一組常見的內分泌病,臨床上以高代謝征群、甲狀腺腫大,突眼癥、神經及心血管系統功能紊亂為特征,病理上甲狀腺可呈彌漫性,結節性或混合性腫大等表現.
甲亢 甲狀腺功能亢進 甲狀腺功能亢進癥
甲亢 甲狀腺功能亢進 甲狀腺功能亢進癥病因
近年來研究發現Graves病的發病主要與自身免疫有關,其他病變引起的甲亢在發病上各有特點或仍有不清之處,現分述如下:
免疫因素(30%):
1956年Adams等發現長效甲狀腺刺激素(LATS)作用與TSH作用相近,它是一種由B淋巴細胞產生的免疫球蛋白(IgG),是一種針對甲狀腺的自身抗體,可與甲狀腺亞細胞成分結合,興奮甲狀腺濾泡上皮分泌甲狀腺激素而引起甲亢,甲亢患者中60%~90%LATS增多,此後又發現LATS-P物質,也是一種IgG,隻興奮人的甲狀腺組織,又稱為人甲狀腺刺激免疫球蛋白(HTSI),甲亢患者90%以上為陽性.
甲亢發病免疫機制的直接證據有:
①在體液免疫方面已知有多種抗甲狀腺細胞成分的抗體,如針對TSH受體的甲狀腺刺激性抗體(TISI),或TSH受體抗體(TRAb),它能與TSH受體或其相關組織結合,進一步激活cAMP,加強甲狀腺功能,這種抗體可通過胎盤組織,引起新生兒甲亢,或甲亢治療後不徹底,抗體持續陽性,導致甲亢復發.
②細胞免疫方面,證實這些抗體系由於B淋巴細胞產生,甲亢患者血中有針對甲狀腺抗原的致敏T淋巴細胞存在,甲亢時淋巴細胞在植物血凝素(PHA)的激活作用下可產生LATS,PHA興奮T淋巴細胞後再刺激B淋巴細胞,從而產生能興奮甲狀腺作用的免疫球蛋白,如TSI等,而引發甲亢,器官特異性自身免疫疾病都是由於抑制性T淋巴細胞(Ts)功能缺陷引起免疫調節障礙所致,因此,免疫反應是涉及T與B淋巴細胞及吞噬細胞相互作用的復雜結果,現認為主要與基因缺陷有關的抑制性T淋巴細胞功能降低有關,Ts功能缺陷可導致T細胞致敏,使B細胞產生TRAb而引起甲亢,間接證據有:
①甲狀腺及眼球後有大量淋巴細胞及漿細胞浸潤;
②外周血循環中淋巴細胞數增多,可伴發淋巴結,肝與脾的網狀內皮組織增生;
③患者與其親屬同時或先後可發生其他一些自身免疫性疾病;④患者及其親屬中的血液抗甲狀腺抗體,TRAb及抗胃壁細胞抗體與抗心肌抗體等陽性;⑤甲狀腺內與血液中有IgG,IgA及IgM升高.
Graves病的誘發始動原因目前認為系由於患者Ts細胞的免疫監護和調節功能有遺傳性缺陷,當有外來精神創傷等因素時,或有感染因素時,體內免疫遭破壞,“禁株"細胞失控,產生TSI的B淋巴細胞增生,功能變異,在Ts細胞的作用下分泌大量的TSI自身抗體而致病,有精神創傷與傢族史者發病較多,為誘發因素,近年來發現,白種人甲亢HLA-B8比正常人高出2倍,亞洲日本人HLA-BW35增高,國外華人HIA-BW46陽性易感性增高,B13,B40更明顯,這些都引起瞭註意.
遺傳因素(20%):
臨床上發現傢族性Graves病不少見,同卵雙胎先後患Graves病的可達30%~60%,異卵僅為3%~9%,傢族史調查除患甲亢外,還可患其他種甲狀腺疾病如甲狀腺功能減低等,或傢族親屬中TSI陽性,這說明Graves病有傢族遺傳傾向,這種遺傳方式可能為常染色體隱性遺傳,或常染色體顯性遺傳,或為多基因遺傳.
其他發病原因(10%):
(1)功能亢進性結節性甲狀腺腫或腺瘤,過去認為本病多不屬於自身免疫性疾病,因血中未檢出IgG,TSI,IATS等免疫佐證,1988年國內曾報告單結節檢出血清甲狀腺球蛋白抗體和微粒體抗體,陽性率為16.9%(62/383),多結節陽性率為54.7%(104/190),這些結節中增生的甲狀腺組織不受TSI調節,成為自主功能亢進性或功能亢進性甲狀腺結節或腺瘤,目前甲狀腺腺瘤與癌瘤發病還認為系由於腫瘤基因所致.
(2)垂體瘤分泌TSH增加,引起垂體性甲亢,如TSH分泌瘤或肢端肥大癥所伴發的甲亢.
(3)亞急性甲狀腺炎,慢性淋巴細胞性甲狀腺炎,無痛性甲狀腺炎等都可伴發甲亢.
(4)外源性碘增多引起甲亢,稱為碘甲亢,如甲狀腺腫病人服碘過多,服用甲狀腺片或左甲狀腺素鈉(L-T4)過多均可引起甲亢,少數病人服用胺碘酮藥物也可致甲亢.
(5)異位內分泌腫瘤可致甲亢,如卵巢腫瘤,絨癌,消化系統腫瘤,呼吸系統腫瘤及乳腺癌等分泌類促甲狀腺激素可致臨床甲亢.
(6)Albright綜合征在臨床上表現為多發性骨纖維結構不良,皮膚色素沉著,血中AKP升高,可伴發甲亢.
(7)傢族性高球蛋白血癥(TBG)可致甲亢,本病可因傢族性有遺傳基因缺陷或與用藥有關.
發病機制
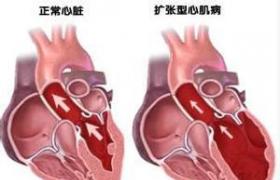
Graves病的甲狀腺呈彌漫性腫大,可對稱性,亦可非對稱性,外有完整包膜,表面光滑,血流豐富,濾泡及濾泡上皮細胞增生,由立方形變為柱形,間質淋巴細胞與漿細胞浸潤,肝,脾,胸腺及淋巴結等增生腫大,外周血中淋巴細胞增多,反映自身免疫的病理基礎,電鏡下甲狀腺濾泡上皮細胞微絨毛增多,膠質小滴增多,高爾基器肥大,粗面內質網與線粒體增多,溶酶體增多,甲狀腺呈功能活躍狀態.
甲亢時機體多系統器官受累,全身橫紋肌脂肪變性,水腫,橫紋消失,空泡變性,細胞核呈退行性變,心肌退行性變,肌細胞可發生壞死,單核細胞浸潤,黏多糖沉積,眼球突出,眼外肌水腫肥大,肌細胞脂肪性變,淋巴細胞浸潤,黏多糖沉積,視神經水腫或萎縮,皮膚可發生對稱性增厚,皮下水腫,膠元纖維腫脹,裂解與分離,細胞外液黏多糖染色增強,有單核細胞增多,多發生在脛骨前及下肢,肝臟腫大,肝細胞呈脂肪退行性變,肝糖原減少,內分泌腺可受累,性腺與腎上腺等在重癥患者可發生功能減退,骨質疏松與骨質脫鈣比較常見,破骨細胞活性增強,骨吸收多於骨形成,嚴重時也可發生骨畸形與病理性骨折,青壯年少見,老年女性比較常見.
甲亢 甲狀腺功能亢進 甲狀腺功能亢進癥
甲亢 甲狀腺功能亢進 甲狀腺功能亢進癥症状
甲亢的癥狀:
潮汗多發性結節乏力煩熱復視腹水腹瀉高血壓骨質疏松 肌肉萎縮
甲亢的臨床表現包括甲狀腺腫大、性情急躁、容易激動、失眠、兩手顫動、怕熱、多汗、皮膚潮濕,食欲亢進但卻消瘦、體重減輕、心悸、脈快有力(脈率常在每分鐘100次以上,休息及睡眠時仍快)、脈壓增大(主要由於收縮壓升高)、內分泌紊亂(如月經失調)以及無力、易疲勞、出現肢體近端肌萎縮等.其中脈率增快及脈壓增大尤為重要,常可作為判斷病情程度和治療效果的重要標志.
1.臨床癥狀
甲亢可發生於任何年齡,大多數年齡在20~40歲,一般女性比男性發病率高,約為4∶1,但是地方性甲狀腺腫流行區,則女性稍多於男性,約為4∶3,青年女性常可出現青春期甲亢,癥狀較輕,有的人未經治療,而在青春期過後也可自愈.
老年病人較年輕者更易見“隱匿性"或“淡漠型"甲亢,其神經過敏和情緒癥狀較輕,突眼發生率也較少,甲亢時多系統受累,臨床表現多變,20~40歲中青年發病較常見,但近年來老年甲亢不斷增多,起病較慢,多有精神創傷史和傢族史,發病後病程遷延,數年不愈,復發率高,並可發生多種並發癥.
(1)能量代謝與糖,蛋白質及脂肪代謝異常:甲亢時基礎代謝率(BMR)增高,可煩熱,潮汗,體重減輕,工作效率低,肌肉消瘦,乏力,易疲勞,蛋白質代謝負平衡,膽固醇下降或正常,皮下脂肪消失,脂肪代謝加速,肝糖原與肌糖原分解增加,糖原異生增快,血糖可升高或出現餐後高血糖,糖代謝異常重者可發生糖尿病.
(2)水鹽代謝與維生素代謝紊亂:甲狀腺激素可促進利尿,排鉀與排鎂,故甲亢時易發生低鉀性周期麻痹與低鎂血癥,鈣與磷運轉加速,常有高尿鈣與高尿磷和高尿鎂;久之,可發生骨質脫鈣與骨質疏松,當有低血鈣發生後患者又攝鈣不足,少數病人可發生繼發性甲狀旁腺功能亢進癥,同時由於甲亢時吸收差,代謝快,消耗多,可發生維生素B1,C,D等多種維生素缺乏癥及微量元素缺少癥.
(3)皮膚肌肉代謝異常癥狀:蛋白質呈負代謝平衡,肌酸負平衡,負氮平衡,ATP減少,磷酸肌酸減少,易發生甲亢性肌病,眼肌無力,重癥肌無力,或經常性軟癱,皮膚發生黏液性水腫,多見於眼瞼與脛骨前,指甲變軟或發生變形與感染.
(4)心血管系統癥狀:甲狀腺激素興奮心肌交感神經,增強兒茶酚胺作用,出現心動過速,心律失常,心音增強,脈壓加大,甚至心臟擴大,心尖部收縮期雜音,老年人易發生心房纖顫,心絞痛甚至甲亢性心臟病與冠心病同時發生,以致心力衰竭.
(5)精神與神經系統癥狀:甲狀腺激素可興奮神經肌肉,易產生精神緊張,急躁,激動,失眠,頭暈,多慮,易怒,多言,手抖,反射亢進,嚴重時可發生甲亢性精神病與自主神經功能紊亂.
(6)消化系統癥狀:甲狀腺激素可增加腸蠕動,發生易饑餓,食欲亢進,大便次數增多,消化不良性腹瀉,營養與吸收不良,嚴重時可出現低蛋白血癥及腹水,呈惡病質狀態而臥床不起,老年人多見.
(7)內分泌與生殖系統癥狀:甲亢時內分泌系統功能可有紊亂,最常見的是性腺功能受累,女性閉經和月經不調,男性陽痿,但女性妊娠不受影響,分娩時應註意防止發生甲亢危象和心力衰竭.
(8)甲狀腺腫大:一般呈對稱性,少部分呈非對稱性腫大,分Ⅰ°,Ⅱ°,Ⅲ°增大,多數呈彌漫性腫大,常有血管雜音及震顫,甲狀腺也可不增大,或甲狀腺有囊性,結節性腫大,但甲亢癥狀不減.
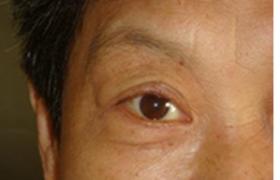
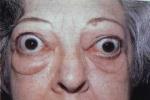
(9)突眼:眼球突出超出16mm為突眼,一般有良性突眼與惡性突眼(浸潤性突眼)之分,前者多見,過去有人認為突眼系由於垂體分泌致突眼物質所致,目前則認為突眼是自身免疫因素所致,即:
①甲狀腺球蛋白與抗甲狀腺球蛋白復合物沉積在眼肌細胞膜而引起水腫和淋巴細胞浸潤,眼外肌肥大,致突眼和球外肌麻痹;
②球後脂肪及結締組織細胞發生免疫反應,嚴重時上下瞼不能閉合,眼球調節作用差,輻輳反射失調,交感神經活動亢進使上瞼退縮,眼裂增寬與凝視,惡性突眼時眼壓升高,可發生角膜潰瘍,穿孔,結膜充血,水腫甚至失明.
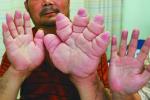
(10)局限性黏液性水腫:多在脛骨前發生對稱性的浸潤性皮膚病變,還可發生在手指,掌背及踝關節等部位,皮膚增厚,變韌,出現大小不等的棕紅色斑塊狀皮膚結節,凹凸不平,面積逐漸擴大融合,形似象皮腿,此種病人LATS,LATS-P,TGA,TMA多呈陽性.
(11)淡漠型甲亢:與一般典型甲亢癥狀相反,情緒淡漠,不易激動,特點為:
①老年女性多於男性;
②發呆,嗜睡,抑鬱;
③消瘦,乏力,面容憔悴早老;
④皮膚幹燥,粗糙而少汗;
⑤眼瞼水腫下垂,但明顯突眼較少見;
⑥甲狀腺呈結節性或腺瘤性或囊腺瘤性變化較多;
⑦肌肉萎縮,身材瘦小且多惡病質狀態;
⑧心律失常者多,有心房纖顫或竇性心律不齊,一般心率為90~120次/min,伴心臟擴大,供血不足或慢性心力衰竭;
⑨病情較重而表現不典型,易誤診而得不到恰當治療,可發生甲亢危象;
⑩多並發貧血,胃病,高血壓,高血脂,高黏血癥及免疫功能紊亂等癥.
(12)T3型甲亢:1957年提出,本型甲亢是指臨床表現甲亢,而血清T4,FT4,TSH,131Ⅰ,PBI水平均屬正常,僅T3,FT3升高,多見於甲亢發病前奏,復發型甲亢,缺碘地區甲亢及治療中的反應,還可見於彌漫性甲腫,結節性甲腫或甲狀腺腺瘤性甲亢,T3型甲亢不被外源性T3抑制.
(13)T4型甲亢:臨床有甲亢表現,而血清T3,FT3,TSH,PBI及131Ⅰ攝取正常,T4,FT4升高,多見於Graves病及結節性甲腫,一般營養差,有用藥史,碘負荷後T4合成增多,或周圍組織有T4脫碘障礙,使T3減少,rT3增多.
(14)T4,T3及TBG異常的甲亢:Graves病可伴有TBG升高,多為傢族性或與基因遺傳有關,因TBG合成增多或降解緩慢所致,TBG增多還可與用藥有關,如奮乃靜,雌激素與吸毒等,某些疾病如骨髓瘤,傳染性肝炎,結締組織病及卟啉病等皆可使TBG升高,T3,T4,T3/T4升高時其TBG值可有升高,也可降低,使甲狀腺激素譜發生變化,T3甲亢約占12%,T4甲亢約占3.5%,而典型甲亢約占84.5%,TBG缺乏多為先天性傢族性低TBG血癥,也可因感染,手術應激,腎病綜合征,應用雄激素,糖皮質激素及苯妥英鈉等引起低TBG血癥.
(15)傢族性甲腫伴甲亢:傢族中成員有2位以上發病,可為同輩或上,下輩親屬,多有傢族遺傳性,也可因環境因素或免疫因素所致,其甲狀腺功能多為甲亢,也可正常水平.
(16)復發性甲亢:臨床上所見甲亢,一般療程為2~3年,大多可痊愈,而少數患者可呈復發型,即數年復發1次,最長病程為近30年,本型患者多不願手術及131Ⅰ放療,而與患者自己用藥史有關,即治療半年~1年自行停藥,復發時再來診.
(17)甲亢妊娠:甲亢時月經紊亂或閉經,但可妊娠,妊娠可加重甲亢病情,因此對母嬰均不利,故病情屬中重型甲亢者應盡量避免妊娠,如已妊娠,可行人工流產術,輕型甲亢可繼續妊娠,由於胎兒12周後其甲狀腺逐漸發育,具有吸碘功能與合成激素功能,對TSH有反應功能,故應禁用131Ⅰ或125Ⅰ的診斷與治療,應用小量抗甲狀腺藥物,不宜做手術治療,分娩時應警惕甲亢危象的發生,產後用藥者不可哺乳.
(18)碘甲亢型:1821年Coindet發現地方性甲狀腺腫流行區常有心動過速,體重下降,食欲亢進,失眠,震顫等癥甲亢患者,1900年Breuer稱為碘甲亢,即Job-Basedow病,1928年Kinball報告美國地方性甲狀腺腫流行區應用碘鹽預防後有近4%發生碘甲亢,我國於1976~1979年在1.15萬例中發生碘甲亢403例,占3.5%,女男比為6.3∶1,年齡9~66歲,平均甲狀腺腫病程10.9年,多在Ⅱ°以上,可為結節型,或混合型,本型早稱醫源性甲亢,即甲腫患者服用甲狀腺片或L-T4片時間過長,劑量過大,在沿海地區食用海帶,紫菜,帶魚等含碘物質過多所致,本型治療在停藥後可恢復正常或避免食用含碘較多的海帶等,也可恢復正常.
1.高代謝的臨床表現.
2.甲狀腺彌漫性腫大.
3.實驗室檢查:血清促甲狀腺激素(TSH)降低,血清總甲狀腺素(TT4),總三碘甲腺原氨酸(TT3),血清遊離三碘甲腺原氨酸(FT3)和血清遊離甲狀腺素(FT4)均可增高,Graves病的診斷即可成立,甲狀腺刺激抗體(TS-Ab)陽性或TSH受體抗體(TR-Ab)陽性,可進一步證實本病為自身免疫性甲狀腺亢進癥(Graves病),因Graves病是自身免疫性甲狀腺病的一種,所以也可同時出現甲狀腺過氧化物酶抗體(TPO-Ab)陽性,甲狀腺球蛋白抗體(TG-Ab)陽性.
少數患者TSH降低,FT4正常,但是血清遊離三碘甲腺原氨酸(FT3)增高,可以診斷為T3型甲亢,總甲狀腺素(TT4)和總三碘甲腺原氨酸(TT3)由於受到甲狀腺激素結合球蛋白水平的影響,在診斷甲亢中的意義次於FT4和FT3.
131I攝取率:24h攝取率增加,攝取高峰提前.
臨床表現甲亢是全身性疾病,全身各個系統均可有異常,以毒性彌漫性甲狀腺腫為例,特征性的臨床表現,概括起來有三方面:
①代謝增加及交感神經高度興奮的表現,病人常有多食,易餓,消瘦,無力,怕熱,多汗,皮膚潮濕,也可有發熱,腹瀉,容易激動,好動,失眠,心跳增快,嚴重時心律不規則,心臟增大,甚至心功能衰竭.
②甲狀腺為程度不等的彌漫性對稱腫大,腫大程度與病情不一定平行,由於腺體中血管擴張和血流加快,在腫大的甲狀腺上可聽到雜音,或可以摸到如貓喘一樣的顫動.
③眼部改變,由於交感神經過度興奮,可表現眼裂變大,眼瞼後縮,眨眼減少,呈現凝視狀態或驚嚇表情,有的病人由於眼部肌肉受侵犯,眼球活動受限制,產生視物成雙的復視現象或眼結膜,角膜水腫,也可破潰,病人常有眼球突出,眼部病變嚴重的可有視神經乳頭和(或)視網膜水腫,出血,視神經受到損害可引起視力減退,甚至失明.
也有少數病人的表現與上述不完全相同,一些年齡較大的患者,隻有少數癥狀或體征,或者隻突出表現某一系統的癥狀,如消瘦明顯或心律不規則;有些患者衰弱,乏力,倦怠,精神淡漠;有的表現精神失常;也可見到以肢體顫抖或以反復發生的肢體力弱或癱瘓前來就診的,檢查時有的患者並非甲狀腺彌漫性腫大,而是一側或是一側的一部分腫大,極少數病人可伴有小腿前的限局性粘液性水腫,表現於手腳末端的甲狀腺肢病或男性乳房增生等.
甲亢時,甲狀腺分泌過多的甲狀腺激素(T4及T3),血中與甲狀腺蛋白結合的總T4及T3和不結合的遊離T4及遊離T3均增高;甲狀腺攝取放射性131碘的能力也增強;由於血中甲狀腺激素增多,抑制瞭垂體促甲狀腺激素的分泌,因此促甲狀腺激素減少,在用促甲狀腺激素釋放激素刺激後促甲狀腺激素也很少增加,對於臨床表現不夠典型的病人,實驗檢查是重要的,若血中結合甲狀腺激素的蛋白正常,則對甲狀腺激素結合沒有異常影響,測血中總T4及總T3能夠反映病情,直接測量遊離T4,遊離T3固然好,但方法復雜,為瞭消除蛋白對測定的影響,測總T4,T3的同時,常同時測T3樹脂攝取試驗,用它與總T4,T3做數學相乘計算出遊離指數,可較真實反映激素分泌情況,基礎代謝率測定,所需設備簡單,方便,若操作正確,對診斷,估計病情,觀察療效等均有幫助,但本法缺乏特異性.
甲亢妊娠:甲亢對妊娠不利,抗甲狀腺藥可以通過胎盤,並可能引起流產,早產及胎死宮內等,妊娠以後,甲亢癥狀可能加重,甲亢妊娠時,胎兒的存留及人工流產問題,要根據具體情況謹慎決定.
2.甲狀腺功能亢進癥的分類
(1)甲狀腺性甲亢:甲狀腺自身功能亢進,激素的合成分泌增多.
①彌漫性甲狀腺腫伴甲亢:又稱毒性彌漫性甲狀腺腫,突眼性甲狀腺腫,Grayes病,Basedow病等,此型在甲亢中最常見,約占90%,主要因自身免疫機制所致,患者體內常可檢出甲狀腺刺激激素(TSH)受體抗體(TRAb),臨床上常有高代謝征群,突眼癥,甲狀腺彌漫性腫大等典型癥狀.
②多結節性甲狀腺腫伴甲亢:又稱毒性多結節性甲狀腺腫,Plummer病,此型病因不明,常見於患甲狀腺結節已多年的病人,中老年多見,起病緩慢,癥狀輕微,突眼少見,甲狀腺核素顯像可見甲狀腺吸收131I呈輕度彌漫性增高,但有散在的結節性濃集,TSH或外源性甲狀腺激素不能改變其吸碘功能.
③自主性高功能性甲狀腺腺瘤或結節:此型病因不明,絕大多數患者呈單發性腺瘤,偶爾也可呈多發性結節,多見於中年女性,起病緩慢,癥狀輕微,無突眼,以T3型甲亢較多,甲狀腺核素顯像可見甲狀腺呈單發性“熱結節"(結節處131I濃集),偶爾也可呈多發性“熱結節",而其餘腺組織吸碘功能降低或消失;這種結節不接受TSH調節,故稱自主性高功能性者.
④新生兒甲亢:患甲亢的孕婦所分娩的嬰兒可罹患甲亢,其發生率與母親體內的TRAb濃度密切相關,因為TRAb可經胎盤使胎兒發生甲亢,但患兒的甲亢在出生後1~3個月常可自行緩解,極少數患兒的母親並無甲亢史,這可能與患兒自身的免疫失常有關.
⑤碘源性甲亢(簡稱碘甲亢):由於長期過量攝碘所致,多見於地方性甲狀腺腫地區,偶見於非地方性多結節性甲狀腺腫地區,長期服用含碘藥物如胺碘酮(乙胺碘呋酮)也是此病常見的原因,此病患者的甲狀腺可能原來已有缺陷,過量攝碘隻是誘因,臨床上甲亢癥狀輕微,突眼少見,甲狀腺常見結節(見其他類型的甲亢·碘源性甲亢).
⑥原發性甲狀腺癌引起甲亢:某些原發性甲狀腺癌能分泌大量甲狀腺素,從而導致甲亢.
(2)繼發性甲亢:各種原因導致血中TSH濃度增加,進而引起甲亢.
①垂體性甲亢:由於垂體瘤分泌大量TSH所致,極其罕見,不少患者同時有高泌乳素血癥或肢端肥大癥.
②異位TSH分泌綜合征:極罕見,偶見於患絨毛膜上皮癌(簡稱絨癌)或葡萄胎的女性,或患睪丸絨毛癌的男性;有時支氣管癌,消化道癌癥也可引起,因為上述癌組織均能分泌TSH樣物質,因而導致甲亢.
(3)異源性甲亢:機體其他部位有分泌甲狀腺激素的組織,而甲狀腺本身無病變.
①卵巢甲狀腺腫所致甲亢:某些卵巢畸胎瘤以甲狀腺組織為主或全部由甲狀腺組織構成時,稱為卵巢甲狀腺腫,當卵巢甲狀腺腫分泌過多激素時可引起甲亢,但極少見,嚴格地說此病應稱為異位甲狀腺激素分泌過多癥.
②甲狀腺轉移性腫瘤引起的甲亢.
(4)藥物誘導的甲亢:
①甲狀腺素(人為性):由於服用過多甲狀腺激素所致,但甲狀腺本身功能無異常.
②碘甲亢:見於長期服用含碘藥物如胺碘酮(乙胺碘呋酮)的患者.
(5)甲狀腺炎伴甲亢:在亞急性甲狀腺炎初期,慢性淋巴細胞性甲狀腺炎(橋本甲狀腺炎),放射性碘治療後等情況下,因甲狀腺濾泡被破壞,甲狀腺激素溢出至血循環中,可引起甲亢癥狀,但腺體功能不高,甚至可低於正常,有時也可在橋本甲狀腺炎的同時伴發Graves病,稱橋本甲亢(Hashimotostoxiccosis),但這種甲亢大多屬暫時性的,後期可轉化為甲狀腺功能減退,嚴格說來,上述情況不能歸類於甲亢癥,但通常因有一過性甲亢癥狀而歸入本癥.
上述各類甲亢中,以Graves病最為常見.
3.毒性彌漫性甲狀腺腫伴甲亢
毒性彌漫性甲狀腺腫伴甲亢又稱突眼性甲狀腺腫,占全部甲亢的90%,本病是一種自身免疫性甲狀腺疾病(AITD),其特征是在血清中存在能與甲狀腺組織起反應的自身抗體,臨床表現為一種多系統的綜合征,包括:高代謝征群,彌漫性甲狀腺腫,突眼癥等,由於1835年和1840年Graves及VonBasedow最早對此病作瞭較為詳細的描述,故又稱為Graves病,Basedow病.
甲亢 甲狀腺功能亢進 甲狀腺功能亢進癥
甲亢 甲狀腺功能亢進 甲狀腺功能亢進癥检查
甲亢檢查項目:
抗甲狀腺球蛋白抗體抗甲狀腺微粒體抗體抗平滑肌抗體抗胃壁細胞抗體抗線粒體抗體抗心肌抗體促甲狀腺激素總甲狀腺素尿酸基礎代謝
1.基礎代謝率(BMR)測定:甲亢時增高,>15%,與甲亢病情呈平等增減,可用儀器測定或用計算法求得,計算公式:安靜時脈搏脈壓-111-BMR%.
2.血膽固醇減低<150mg/L(3.9mmol/L).
3.24h肌尿酸升高>100mg/L(760mmol/L),血內肌酸磷酸激酶(CRK),乳酸脫氫酶(LDH),谷草轉氨酶(SGOT)均升高.
4.外周血細胞應>4.5×109/L,中性多核白細胞應>50%,方可用抗甲狀腺藥物.
5.甲狀腺吸131Ⅰ率增高,女性6h為9%~55%,男性為9%~50%,24h為20%~45%,3h為5%~25%,本實驗檢查受很多藥物及含碘食物的影響,故檢查前2~3周,應避免這些因素.
6.血漿蛋白結合碘(PRI)正常值為0.3~0.63pmol/L,甲亢時增高,>0.63pmol/L.
7.甲狀腺激素:T3正常值950~205μg/L,T4正常值60~14.8μg/L,樹脂攝取比值(RUR)為0.8~1.1,遊離T4指數(FT4Ⅰ)為9.6~16.3,FT3Ⅰ6.0~11.4pmol/L,FT4為32.5±6.0pmol/L,甲亢時都增高,rT3正常值為0.2~0.8μmol/L,甲亢時也增高,而且有時變化早於T3與T4.
8.TSH放免法測定正常值為3~10mU/L,垂體甲亢時升高,一般甲亢TSH在正常水平或減少.
9.T3抑制試驗:用於鑒別甲狀腺吸131Ⅰ增高的性質,方法是先測吸131Ⅰ值,然後口服T360μg/d(3次/d),6天後再測吸131Ⅰ率,將結果加以對比,也可口服甲狀腺素片60mg,3次/d,8天後再測吸131Ⅰ值,結果對比,正常人及單純甲狀腺腫者其T3抑制試驗的131Ⅰ抑制率>50%,甲亢時抑制<50%,或無抑制,惡性突眼不受抑制,註意老年甲亢與冠心病病人心律失常者不宜做此試驗,因可引起心律失常.
10.TRH(促甲狀腺激素釋放激素)試驗甲亢時T3,T4增高,反饋抑制TRH,刺激TSH分泌,因此靜脈註射TRH300mg後,垂體仍不分泌TSH或很少分泌TSH,甲亢病人的TSH不升高,甲低病人TSH水平升高.
11.甲狀腺抗體檢查:臨床上常用有甲狀腺球蛋白抗體(TGA),甲狀腺微粒體抗體(TMA)及其他一些抗體如抗核抗體(ANA),抗平滑肌抗體(SMA),抗線粒體抗體(AMA),抗心肌抗體(CMA),抗胃壁細胞抗體(PCA)等,甲狀腺刺激抗體(TSAb)或甲狀腺刺激免疫球蛋白(TSI)陽性率最高的甲亢病人中>90%可出現陽性.
甲亢 甲狀腺功能亢進 甲狀腺功能亢進癥预防
①內陸地區(缺碘地區)補碘日期應有限制,服用甲狀腺片劑也應有時限;
②普查身體健康時,應加測甲狀腺B超或甲狀腺功能以早期發現甲亢患者,被動發現甲亢患者時,病情多有延誤2~3年之久.