脊柱轉移癌
脊柱轉移癌百科
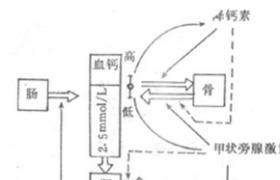
脊柱是全身多種癌轉移的好發部位,轉移至脊柱最多的癌是肺癌、乳腺癌、腎癌、前列腺癌及甲狀腺癌等.脊柱轉移癌患者最常見的癥狀是背痛,經常早於其它神經癥狀數周或數月.目前,對於脊柱轉移癌的治療主要有三種方法:化療、放療和手術方法.內外科治療轉移瘤的目標都是最大可能地改善生活質量.一旦轉移瘤的診斷確立,則手術或手術聯合其他治療手段所能發揮的作用就是緩解疼痛、改善或維持神經功能和恢復脊柱結構完整性.確定脊柱轉移癌的治療方案需要諸如骨腫瘤科、腫瘤內科、普通內科、放射科、放療科和神經科等多學科參與.
脊柱轉移癌
脊柱轉移癌病因
一、發病原因
頸淋巴轉移癌與其解剖特點有著重要關系.頸深淋巴結位於頸深部包圍筋膜(investingfascia)和錐前筋膜(prevertebralfascia)間,共有10組,約300餘個.淋巴結周圍繞有頸動脈、神經、肌肉及頸部臟器等.
頸部淋巴是全身淋巴的總匯區,全身淋巴液均可經此處引流.如鼻咽部淋巴引流經咽後外側淋巴結匯入頸內靜脈上組淋巴結;口底部淋巴管進入頦下淋巴結,然後匯入頜下淋巴結及頸深淋巴結;胸腹腔管液匯入胸導管,然後引流至鎖骨上淋巴結等.因此全身的癌腫一經侵犯淋巴系統,均有可能轉移至頸淋巴.腫癌轉移至頸淋巴常通過3種途徑:
1.從淋巴管轉移,最常見.
2.循血行轉移至淋巴結的被膜及小梁的血管中.
3.癌瘤(如涎腺及甲狀腺癌瘤)直接侵犯附近的淋巴結.
為方便表述淋巴結分佈,1991年美國發表瞭頸淋巴結臨床分區和亞區的劃分,被各國醫師廣泛應用.
Ⅰ區:包括頦下區及頜下區淋巴結.
ⅠA:頦下區,無臨床重要性.
ⅠB:頜下區,為口腔腫瘤轉移所在.
Ⅱ區:頸內靜脈淋巴結上區,即二腹肌下,相當於顱底至舌骨水平,前界為胸骨舌骨肌側緣,後界為胸鎖乳突肌後緣.
ⅡA:頸內靜脈淋巴結,為頭頸腫瘤主要淋巴引流集中區域,是第1站前哨淋巴結.
ⅡB:位置在後上,被胸鎖乳突肌覆蓋,這部分淋巴結常常是鼻咽癌的轉移處.外科頸清掃術後復發也常在此處.
Ⅲ區:頸內靜脈淋巴結中區.從舌骨水平至肩胛舌骨肌與頸內靜脈交叉處,前後界與Ⅱ區同.
Ⅳ區:頸內靜脈淋巴結下區.從肩胛舌骨肌到鎖骨上,前後界與Ⅱ區同.
Ⅴ區:包括枕後三角區淋巴結(或稱副神經淋巴鏈)及鎖骨上淋巴結.前界為胸鎖乳突肌後緣,後界為斜方肌前緣,下界為鎖骨.
ⅤA:脊副神經淋巴結
ⅤB:鎖骨上淋巴結.
一般臨床處理可以混合ⅤA和ⅤB,但深入討論鎖骨上淋巴結問題,應該分開.
Ⅵ區:內臟周圍淋巴結(或稱前區),包括環甲膜淋巴結、氣管周圍(喉返神經)淋巴結、甲狀腺周圍淋巴結.有人把咽後淋巴結也歸屬這一區.該區兩側界為頸總動脈和頸內靜脈,上界為舌骨,下界為胸骨上窩.
Ⅶ區:上縱隔淋巴結.因喉癌、食管癌及甲狀腺癌可以轉移至此,故有人建議將上縱隔淋巴結列為Ⅶ區.
脊柱轉移癌
脊柱轉移癌症状
一、癥狀
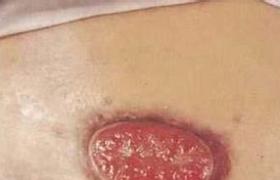
1、癥狀與體征主要表現為頸側區或鎖骨上窩出現堅硬如石的腫大淋巴結.初起常為單發、無痛,可被推動;以後很快出現多個淋巴結,並侵及周圍組織.此時,腫塊呈結節狀、固定,有局部或放射性疼痛.晚期腫塊可發生壞死,以致潰破、感染、出血,外觀呈菜花樣,分泌物帶有惡臭.
轉移癌的原發部位不同,其癥狀及體征又各有特點.
(1)原發於頭頸部的轉移癌:多分佈於頸內靜脈區淋巴結,表現為沿胸鎖乳突肌周圍淋巴結腫大,鱗狀細胞轉移癌一般甚硬;但少數可因組織壞死、液化而呈囊性,單個或數個,進行性增大,常與周圍軟組織粘連,終至固定.一般無痛,大多伴有原發癌所產生的癥狀和體征.
(2)原發於胸、腹以及盆腔等處的轉移癌:主要出現在左鎖骨上區淋巴結,少數亦可在右鎖骨上頸內靜脈下或中區,個別可在頜下、上頸甚或頸後三角區出現.皆屬晚期,多伴有原發癌所發生的癥狀及體征.
(3)原發部位不明的轉移癌:多見於50~60歲男性.轉移癌部位不限,以頸中l/3以下至鎖骨上區占多數.一般缺乏原發灶所產生的癥狀或體征.
2、臨床分類分期2002年國際抗癌聯盟(UICC)與美國癌癥分期聯合委員會(AJCC)修訂瞭頭頸部腫瘤TNM分類分期標準(UICC與AJCC-2002).
T:原發腫瘤.
Tx:原發灶無法評估.
T0:未發現原發腫瘤.
Tis:原位癌.
N:區域淋巴結.
NX:區域淋巴結無法評估.
N0:無區域淋巴結轉移.
N1:同側、單個轉移淋巴結,最大直徑3cm或3cm以下.
N2:同側、單個轉移淋巴結,直徑大於3cm,小於6cm;同側、多個轉移淋巴結,最大直徑小於6cm;雙側或對側淋巴結轉移最大直徑小於6cm.
N2a:同側、單個轉移淋巴結,直徑大於5cm,小於6cm.
N2b:同側、多個轉移淋巴結,最大直徑小於6cm.
N2c:雙側或對側淋巴結轉移,最大直徑小於6cm.
N3:轉移淋巴結,直徑大於6cm.
凡40歲以上患者,近期出現頸部淋巴結持續性腫大,無急性炎癥或結核性表現,經保守治療2周無效,尤其腫大淋巴結硬,周圍組織粘連時,須排除轉移癌,須詳詢病史並查找原發灶.
頸部淋巴轉移癌的診斷步驟可參照2000年全美腫瘤網(NCCN,NationalComprehensivceCancerNetwork)建議的診斷處理方法實施.
脊柱轉移癌
脊柱轉移癌检查
一、檢查
1、EB病毒(EBV)抗體檢測其中VCA-IgA的敏感性較高,但特異性稍差,而EA-IgA的敏感性較高,但特異性較高.患者血清中EBV抗體呈陽性,特別是來自鼻咽癌的高發地區,應重點檢查鼻咽部.
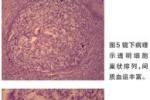
2、淋巴結組織病理檢查常用方法有穿刺抽吸和活體組織檢查兩種.
(1)穿刺抽吸法:簡單易行,創傷小,可獲得病理標本和區分病理類型如:腺癌或鱗癌,臨床較常采用.由於取得的組織少,診斷上有局限性.
(2)淋巴結手術切除法:通常避免做切取活檢,對疑為惡性病變,但近期內反復各種檢查未找到原發灶者,或經穿刺檢查失敗或診斷仍未明確時采用.最好選1個2~3cm大小,比較活動的淋巴結,將整個淋巴結切除送病理檢查,對明確病理分類和分型有重要的臨床意義,特別是淋巴瘤的分型.
(3)可疑原發部位黏膜的隨機活檢:根據淋巴結轉移部位和病理類型,推測潛在原發灶部位,即使檢查看不到腫瘤,就做隨機活檢.Mendenhall回顧性分析瞭130例原發灶不明的頸部轉移性鱗癌結果為:對於沒有臨床和影像學證據的病例,經鏡檢活檢原發灶的檢出率為17%;如果有臨床或影像學其中1項提示的病例,其經活檢原發灶的檢出率增加至52%~56%;如果臨床和影像學均有提示的病例,則原發灶檢出率可達65%.
無論上述何種方法,隻應在近期內反復尋找原發灶而未能確診者,才可以考慮進行.如行之過早或輕率地進行,可發生以下一些不良後果:促使病灶擴散和癌細胞在切口內的種植;破壞正常組織結構,形成瘢痕粘連,妨礙日後頸廓清術的進行;擾亂和減少局部血運,降低日後放療的敏感性;推遲原發灶的尋找和治療;使患者產生假安全感,喪失警惕,給隨訪觀察帶來困難.
1、超聲檢查
(1)B超:聲像圖呈現多個大小不等的低回聲結節.有時結節互相融合.因超聲可以明確提示頸部淋巴結腫大.但病理定性常較困難,需結合臨床.
(2)彩色多普勒:除可進一步瞭解頸部淋巴結的情況為分期提供依據外,彩色多普勒檢查也可發現腮腺、甲狀腺的微小病灶以及來自乳腺、縱隔、腹部、盆腔的原發灶.
2、消化道造影患者可能無消化道癥狀,應根據患者所在地區特點進行食管鋇餐等影造檢查,發現部分食管癌患者.
3、胸片及乳腺像對於鎖骨上淋巴結轉移的患者,應重點檢查肺,女性患者還應照乳腺像或行乳腺超聲檢查.
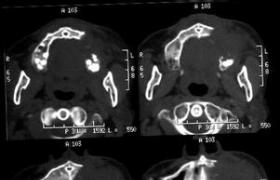
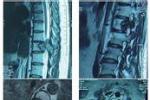
4、CT和MRI檢查是最常用和有效的尋找原發灶的檢查手段.如疑為頭頸原發,應重點查頭頸部;對於鎖骨上淋巴結轉移病例,應進行胸部、腹部和盆腔掃描.增強MRI,采用不同序列和功能成像可發現口咽、下咽病變及咽後淋巴結、咽旁間隙的微小病灶以及甲狀腺和縱隔病變,而且可對頸部轉移淋巴結的大小、部位、有無壞死、與周圍組織及血管間的關系進行觀察,並且為分期提供較精確的依據.
5、正電子發射斷層攝影(PET)PET是利用腫瘤細胞的高代謝和增殖迅速的特點,將集聚在細胞內的FDG通過正電子斷層掃描技術進行成像,也即FDG集聚越多,細胞的代謝活性就越高.以此將腫瘤組織和正常組織區分開來.但是,在頭頸部腫瘤,PET總的診斷準確率為69%,而臨床檢查和影像學檢查未查出原發灶的病例,PET的檢出率低於25%,而且精確定位較為困難.對於胸、腹部腫瘤PET的檢出率略高,但由於費用較貴,一般不推薦將PET作為尋找原發灶的常規檢查.
二、鑒別
頸部淋巴結轉移癌須與發育畸形和炎癥性病變相鑒別.除其病理檢查可助診斷外,腫塊發生的部位亦是判斷其性質的重要臨床因素.
脊柱轉移癌预防
一、預防
二、護理
目前沒有相關內容描述.