肥胖癥 單存性肥胖
肥胖癥 單存性肥胖百科
肥胖癥是一組常見的、古老的代謝癥群.當人體進食熱量多於消耗熱量時,多餘熱量以脂肪形式儲存於體內,其量超過正常生理需要量,且達一定值時遂演變為肥胖癥.正常男性成人脂肪組織重量約占體重的15%~18%,女性約占20%~25%.隨年齡增長,體脂所占比例相應增加.因體脂增加使體重超過標準體重20%或體重指數[BMI=體重(Kg)/(身高)2(m2)]大於24者稱為肥胖癥.如無明顯病因可尋者稱單純性肥胖癥;具有明確病因者稱為繼發性肥胖癥.

肥胖癥 單存性肥胖
肥胖癥 單存性肥胖病因
一、發病原因1.內因為人體內在因素使脂肪代謝紊亂而致肥胖.
(1)遺傳因素流行病學調查表明:單純性肥胖者中有些有傢庭發病傾向.父母雙方都肥胖,他們所生子女中患單純性肥胖者比父母雙方體重正常者所生子女高5~8倍.Vanllallie對1333名出生於1965~1970年期間的兒童進行瞭縱向調查也發現,父母一方有肥胖,其所生子女隨著年齡的增長,他們的超出正常的比值(oddratio)也隨之增加,1~2歲肥胖兒童到成人早期肥胖為1.3,3~5歲肥胖者為4.7,6~9歲肥胖者為8.8,10~14歲者22.3,15~17歲為17.5.
(2)神經精神因素已知人類與多種動物的下丘腦中存在著兩對與攝食行為有關的神經核.一對為腹對側核(VMH),又稱飽中樞;另一對為腹外側核(LHA),又稱饑中樞.飽中樞興奮時有飽感而拒食,破壞時則食欲大增;饑中樞興奮時食欲旺盛,破壞時則厭食拒食.二者相互調節,相互制約,在生理條件下處於動態平衡狀態,使食欲調節於正常范圍而維持正常體重.當下丘腦發生病變時,不論屬炎癥的後遺癥(如腦膜炎、腦炎後)、創傷、腫瘤及其他病理變化時,如腹內側核破壞,則腹外側核功能相對亢進而貪食無厭,引起肥胖.反之,當腹外側核破壞,則腹內側核功能相對亢進而厭食,引起消瘦.另外,該區與更高級神經組織有著密切的解剖聯系,後者對攝食中樞也可進行一定程度的調控.下丘腦處血腦屏障作用相對薄弱,這一解剖上的特點使血液中多種生物活性因子易於向該處移行,從而對攝食行為產生影響.這些因子包括:葡萄糖、遊離脂肪酸、去甲腎上腺素、多巴胺、5-羥色胺、胰島素等.此外,精神因素常影響食欲,食餌中樞的功能受制於精神狀態,當精神過度緊張而交感神經興奮或腎上腺素能神經受刺激時(尤其是α受體占優勢),食欲受抑制;當迷走神經興奮而胰島素分泌增多時,食欲常亢進.腹內側核為交感神經中樞,腹外側核為副交感神經中樞,二者在本癥發病機理中起重要作用.
(3)高胰島素血癥近年來高胰島素血癥在肥胖發病中的作用引人註目.肥胖常與高胰島素血癥並存,但一般認為系高胰島素血癥引起肥胖.高胰島素血癥性肥胖者的胰島素釋放量約為正常人的3倍.
胰島素有顯著的促進脂肪蓄積作用,有人認為,胰島素可作為總體脂量的一個指標,並在一定意義上可作為肥胖的監測因子.更有人認為,血漿胰島素濃度與總體脂量呈顯著的正相關.
(4)褐色脂肪組織異常褐色脂肪組織是近幾年來才被發現的一種脂肪組織,與主要分佈於皮下及內臟周圍的白色脂肪組織相對應.褐色脂肪組織分佈范圍有限,僅分佈於肩胛間、頸背部、腋窩部、縱隔及腎周圍,其組織外觀呈淺褐色,細胞體積變化相對較小.
白色脂肪組織是一種貯能形式,機體將過剩的能量以中性脂肪形式貯藏於間,機體需能時,脂肪細胞內中性脂肪水解動用.白色脂肪細胞體積隨釋能和貯能變化較大.
褐色脂肪組織在功能上是一種產熱器官,即當機體攝食或受寒冷刺激時,褐色脂肪細胞內脂肪燃燒,從而決定機體的能量代謝水平.以上兩種情況分別稱之謂攝食誘導產熱和寒冷誘導產熱.
當然,此特殊蛋白質的功能又受多種因素的影響.由此可見,褐色脂肪組織這一產熱組織直接參與體內熱量的總調節,將體內多餘熱量向體外散發,使機體能量代謝趨於平衡.
5.其他進食過多可通過對小腸的刺激產生過多的腸抑胃肽(GIP),GIP刺激胰島β細胞釋放胰島素.在垂體功能低下,特別是生長激素減少、促性腺及促甲狀腺激素減少引起的性腺、甲狀腺功能低下可發生特殊類型的肥胖癥,可能與脂肪動員減少,合成相對增多有關.臨床上肥胖以女性為多,特別是經產婦或經絕期或口服女性避孕藥者易發生,提示雌激素與脂肪合成代謝有關.腎上腺皮質功能亢進時,皮質醇分泌增多,促進糖原異生,血糖增高,刺激胰島素分泌增多,於是脂肪合成增多,而皮質醇促進脂肪分解.
2.外因以飲食過多而活動過少為主.
當日進食熱卡超過消耗所需的能量時,除以肝、肌糖原的形式儲藏外,幾乎完全轉化為脂肪,儲藏於全身脂庫中,其中主要為甘油三酯,由於糖原儲量有限,故脂肪為人體熱能的主要貯藏形式.如經常性攝入過多的中性脂肪及糖類,則使脂肪合成加快,成為肥胖癥的外因,往往在活動過少的情況下,如停止體育鍛煉、減輕體力勞動或疾病恢復期臥床休息、產後休養等出現肥胖.
總之,單純性肥胖的病因尚不明瞭.可能是包括遺傳和環境因素在內的多種因素相互作用的結果.但不管病因為何,單純性肥胖的發生肯定是攝入的能量大於消耗的能量.
單純性肥胖可引起許多不良的代謝紊亂和疾病.如高脂血癥、糖耐量異常、高胰島素血癥、高尿酸血癥.肥胖者中下述疾病:高血壓、冠心病、中風、動脈粥樣硬化、2型糖尿病、膽結石及慢性膽囊炎、痛風、骨關節病、子宮內膜癌、絕經後乳癌、膽囊癌、男性結腸癌、直腸癌和前列腺癌發病率均升高.呼吸系統可發生肺通氣減低綜合征、心肺功能不全綜合征(Pickwickian綜合征)和睡眠呼吸暫停綜合征.嚴重者可導致缺氧、發紺和高碳酸血癥.
二、發病機制肥胖癥的內因為人體內在因素使脂肪代謝紊亂而致肥胖,其發病機制與遺傳因素、神經精神因素、高胰島素血癥、褐色脂肪組織異常等有關.
1.遺傳因素普通型單純性肥胖癥可能屬多基因遺傳性疾病,遺傳在其發病中起著一個易發的作用,父母體重均正常者其子女肥胖的幾率約10%,雙親中一方為肥胖,其子女肥胖率約為50%;雙親中雙方均為肥胖,其子女肥胖率上升至80%,同卵孿生兒同患肥胖的幾率接近100%,但未能確定其遺傳方式.而肥胖者收養的子女則無如此高的患病率,故不能單純用生活習慣等後天性因素加以解釋.
瘦素(leptin),又稱脂肪抑制素,是體內肥胖基因(obgene)所編碼的蛋白質,是由脂肪細胞所合成和分泌的一種激素.瘦素和增食欲素(orexin)的改變,參與瞭肥胖的發病過程,它們是主要作用於下丘腦的兩種作用截然相反的多肽,瘦素使食欲下降,耗能增加而減肥,增食欲素刺激進食行為導致肥胖.生理情況下,當攝食增多,脂肪貯存增加時,瘦素分泌增加,通過下丘腦使機體出現一系列反應,如食欲下降,耗能增加,交感神經興奮性增加,使脂肪分解增加,合成減少,使體重增加不多.而當機體處於饑餓時,瘦素分泌減少,也通過下丘腦出現一系列保護性反應,如食欲增加,耗能減少,體溫降低,同時增食欲素分泌增加,刺激進食行為,以維持體重不致減輕太多.在人類肥胖中,僅約5%可能存在有ob基因的合成異常,這部分患者表現為瘦素絕對缺乏,餘95%肥胖者主要異常為內源性瘦素抵抗、瘦素受體及受體後障礙致使瘦素分泌呈繼發性升高,此點有些類同於2型糖尿病.
2.神經精神因素人類與多種動物的下丘腦中存在著兩對與攝食行為有關的神經核.一對為腹內側核,又稱飽中樞;另一對為腹外側核又稱饑中樞.飽中樞興奮時有飽感而拒食,破壞時則食欲大增;饑中樞興奮時食欲旺盛,破壞時則厭食拒食.二者相互調節,相互制約,在生理條件下處於動態平衡狀態,使食欲調節於正常范圍而維持正常體重.當腦膜炎、腦炎後遺癥、創傷、腫瘤及其他病理變化時,下丘腦發生病變如腹內側核破壞,則腹外側核功能相對亢進而貪食無厭,引起肥胖.反之,當腹外側核破壞,則腹內側核功能相對亢進而畏食,引起消瘦.另外,該區與更高級神經組織有著密切的解剖聯系,後者對攝食中樞也可進行一定程度的調控.下丘腦處血腦屏障作用相對薄弱,這一解剖上的特點使血液中多種生物活性因子易於向該處移行,從而對攝食行為產生影響.這些因子包括:葡萄糖、遊離脂肪酸、去甲腎上腺素、多巴胺、5-羥色胺、胰島素等.此外,精神因素常影響食欲,食餌中樞的功能受制於精神狀態,當精神過度緊張而交感神經興奮或腎上腺素能神經受刺激時(尤其是α受體占優勢),食欲受抑制;當迷走神經興奮而胰島素分泌增多時,食欲常亢進.
3.內分泌系統改變肥胖癥患者血漿胰島素水平偏高,葡萄糖負荷刺激後分泌胰島素水平亦偏高,提示高胰島素血癥可引起多食造成肥胖.高胰島素血癥性肥胖者的胰島素釋放量約為正常人的3倍.胰島素有顯著的促進脂肪蓄積作用,其促進體脂增加的作用是通過以下環節起作用的:
(1)促進葡萄糖進入細胞內,進而合成中性脂肪.
(2)抑制脂肪細胞中的脂肪動用.應該指出,部分肥胖者並不存在著高胰島素血癥,推測肥胖的病因是多方面的.
Facchinetti等在13名肥胖兒童中檢查,發現血漿β內啡肽水平升高,且不能被地塞米松抑制,據此推論肥胖兒童的β內啡肽不受促腎上腺皮質激素釋放激素(CRH)的控制,而鴉片類拮抗藥納洛酮可使多食現象消失.肥胖者對胰島素抵抗而導致高胰島素血癥,而高胰島素血癥可使胰島素受體降調節而增加胰島素抵抗,從而形成惡性循環.胰島素分泌增多,可刺激攝食增多,同時抑制脂肪分解,因此引起體內脂肪堆積.
4.褐色脂肪組織異常褐色脂肪組織主要分佈於肩胛間、頸背部、腋窩部、縱隔及腎周圍,外觀呈淺褐色,細胞體積變化相對較小.褐色脂肪組織在功能上是一種產熱器官,而β3腎上腺素能受體主要在褐色脂肪表達,通過其生熱作用和促進脂肪分解作用參與能量平衡和脂肪儲存的調節,研究發現,β3腎上腺素能受體基因突變,其在褐色脂肪的表達障礙,生熱作用和促脂肪分解作用明顯減弱,脂肪儲存增加導致肥胖.
5.其他進食過多可通過對小腸的刺激產生過多的腸抑胃肽(GIP),GIP刺激胰島β細胞釋放胰島素.在垂體功能低下,特別是生長激素減少,促性腺及促甲狀腺激素減少引起的性腺、甲狀腺功能低下時,可發生特殊類型的肥胖癥,可能與脂肪動員減少,合成相對增多有關.腎上腺皮質功能亢進時,皮質醇分泌增多,促進糖原異生,血糖增高,刺激胰島素分泌增多,於是脂肪合成增多,而皮質醇促進脂肪分解,由於全身不同部位的脂肪組織對皮質醇和胰島素的敏感性可能不同,四肢對皮質醇的動員脂肪作用較面頸部和軀幹部敏感而對胰島素的脂肪合成較不敏感,使四肢的脂肪組織動員分解而再沉積於軀幹部,從而形成典型的向心性肥胖.性腺功能低下時,不論是女性絕經期後、男性類無睪或無睪癥患者均有肥胖表現,可能與脂肪代謝紊亂有關.總之,激素是調節脂肪代謝的重要因素,尤其是三酰甘油的合成和動員分解,均由激素通過對酶的調節而決定其增減動向.
(溫馨提示:以上資料僅提供參考,具體情況請向醫生詳細咨詢.)

肥胖癥 單存性肥胖
肥胖癥 單存性肥胖症状
一、癥狀臨床表現1、一般表現單純性肥胖可見於任何年齡,幼年型者自幼肥胖;成年型者多起病於20~25歲;但臨床以40~50歲的中壯年女性為多,60~70歲以上的老年人亦不少見.約1/2成年肥胖者有幼年肥胖史.一般呈體重緩慢增加(女性分娩後除外),短時間內體重迅速地增加,應考慮繼發性肥胖.男性脂肪分佈以頸項部、軀幹部和頭部為主,而女性則以腹部、下腹部、胸部乳房及臀部為主.
肥胖者的特征是身材外型顯得矮胖、渾圓,臉部上窄下寬,雙下頦,頸粗短,向後仰頭枕部皮褶明顯增厚.胸圓,肋間隙不顯,雙乳因皮下脂肪厚而增大.站立時腹部向前凸出而高於胸部平面,臍孔深凹.短時間明顯肥胖者在下腹部兩側、雙大腿和上臂內側上部和臀部外側可見紫紋或白紋.兒童肥胖者外生殖器埋於會陰皮下脂肪中而使陰莖顯得細小而短.手指、足趾粗短,手背因脂肪增厚而使掌指關節突出處皮膚凹陷,骨突不明顯.
輕至中度原發性肥胖可無任何自覺癥狀,重度肥胖者則多有怕熱,活動能力降低,甚至活動時有輕度氣促,睡眠時打鼾.可有高血壓病、糖尿病、痛風等臨床表現.
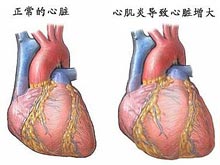
二、其他表現(1)肥胖癥與心血管系統:肥胖癥患者並發冠心病、高血壓的幾率明顯高於非肥胖者,其發生率一般5~10倍於非肥胖者,尤其腰臀比值高的中心型肥胖患者.肥胖可致心臟肥大,後壁和室間隔增厚,心臟肥厚同時伴血容量、細胞內和細胞間液增加,心室舒張末壓、肺動脈壓和肺毛細血管楔壓均增高,部分肥胖者存在左室功能受損和肥胖性心肌病變.肥胖患者猝死發生率明顯升高,可能與心肌的肥厚、心臟傳導系統的脂肪浸潤造成的心律失常及心臟缺血的發生有關.高血壓在肥胖患者中非常常見,也是加重心、腎病變的主要危險因素,體重減輕後血壓會有所恢復.
(2)肥胖癥的呼吸功能改變:肥胖患者肺活量降低且肺的順應性下降,可導致多種肺功能異常,如肥胖性低換氣綜合征,臨床以嗜睡、肥胖、肺泡性低換氣癥為特征,常伴有阻塞性睡眠呼吸困難.嚴重者可致肺心綜合征(Pickwickian’ssyndrome),由於腹腔和胸壁脂肪組織堆積增厚,膈肌升高而降低肺活量,肺通氣不良,引起活動後呼吸困難,嚴重者可導致低氧、發紺、高碳酸血癥,甚至出現肺動脈高壓導致心力衰竭,此種心衰往往對強心劑、利尿劑反應差.此外,重度肥胖者,尚可引起睡眠窒息,偶見猝死的報道.
(3)肥胖癥的糖、脂代謝:進食過多的熱量促進三酰甘油的合成和分解代謝,肥胖癥的脂代謝表現得更加活躍,相對糖代謝受到抑制,這種代謝改變參與胰島素抵抗的形成.肥胖癥脂代謝活躍的同時多伴有代謝的紊亂,會出現高三酰甘油血癥、高膽固醇血癥和低高密度脂蛋白膽固醇血癥等.糖代謝紊亂表現為糖耐量的異常甚至出現臨床糖尿病.體重超過正常范圍20%者,糖尿病的發生率增加1倍以上.當BMI35時,死亡率比正常體重者幾乎增至8倍.中心型肥胖顯著增加患糖尿病的危險度.
(4)肥胖與肌肉骨骼病變:
①關節炎:最常見的是骨關節炎,由於長期負重造成,使關節軟骨面結構發生改變,膝關節的病變最多見.
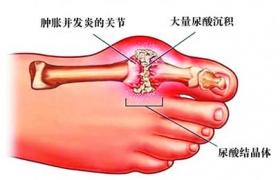
②痛風:肥胖患者中大約有10%合並有高尿酸血癥,容易發生痛風.
③骨質疏松:由於脂肪組織能合成分泌雌激素,所以絕經期後婦女雌激素的主要來源是由脂肪組織分泌的.很多研究發現絕經期後肥胖女性骨密度要高於正常體重的人.所以肥胖患者中骨質疏松並不多見.
(5)肥胖的內分泌系統改變:
①生長激素:肥胖者生長激素釋放是降低的,特別是對刺激生長激素釋放的因素不敏感.
②垂體-腎上腺軸:肥胖者腎上腺皮質激素分泌是增加的,分泌節律正常,但峰值增高,ACTH濃度也有輕微的增加.
③下丘腦-垂體-性腺軸:肥胖者多伴有性腺功能減退,垂體促性腺激素減少,睪酮對促性腺激素的反應降低.男性肥胖者,其血總睪酮(T)水平降低,但輕中度肥胖者,遊離睪酮(FT)尚正常,可能是由於性激素結合球蛋白(SHBG)減少所致.而重度肥胖者FT也可下降.另外,脂肪組織可以分泌雌激素,所以肥胖者多伴有血雌激素水平增高,肥胖女孩,月經初潮提前.成年女性肥胖者常有月經紊亂,卵巢透明化增加,出現無卵性濾泡,血SHBG水平下降,出現多毛,無排卵性月經或閉經.青少年肥胖者,不育癥的發生率增加,常伴有多囊卵巢並需手術治療.肥胖者月經中期的FSH峰值較低及黃體期的黃體酮(P)水平偏低.卵巢功能衰退和FSH水平升高提早出現.男性伴有性欲降低和女性化,並且與雌激素相關腫瘤的發病率明顯增高.
④下丘腦-垂體-甲狀腺軸:肥胖者甲狀腺對TSH的反應性降低,垂體對TRH的反應性也降低.
(6)肥胖癥與胰島素抵抗:體脂堆積可引起胰島素抵抗、高胰島素血癥,對有關因素的研究,主要集中在以下幾個方面.
①遊離脂肪酸(FFA):肥胖時,通過糖-脂肪酸攝取和氧化增加,可引起糖代謝氧化及非氧化途徑的缺陷和糖的利用下降.血漿FFA水平升高增加肝糖原異生,並使肝清除胰島素能力下降,造成高胰島素血癥,當B細胞功能尚能代償時,可保持正常血糖,久之則導致B細胞功能衰竭,出現高血糖而發展為糖尿病.
②腫瘤壞死因子(TNF-α):已發現在有胰島素抵抗的肥胖癥患者和肥胖的2型糖尿病患者的脂肪組織中,TNF-α的表達明顯增加.TNF-α加強胰島素抵抗的機制包括:加速脂肪分解,導致FFA水平升高;肥胖者的脂肪細胞產生的TNF-α可抑制肌肉組織胰島素受體而降低胰島素的作用;TNF-α抑制葡萄糖轉運蛋白4(GLUT4)表達而抑制胰島素刺激的葡萄糖轉運.
③過氧化物酶體激活型增殖體(PPARγ2):PPARγ2參與調節脂肪組織分化和能量儲存,嚴重肥胖者PPARγ2活性降低,參與胰島素抵抗形成.
(7)其他:肥胖者嘌呤代謝異常,血漿尿酸增加,使痛風的發病率明顯高於正常人,伴冠心病者有心絞痛發作史.肥胖者血清總膽固醇、三酰甘油、低密度脂蛋白膽固醇常升高,高密度脂蛋白膽固醇降低,易導致動脈粥樣硬化.由於靜脈循環障礙,易發生下肢靜脈曲張、栓塞性靜脈炎、靜脈血栓形成.患者皮膚上可有淡紫紋或白紋,分佈於臀外側、大腿內側、膝關節、下腹部等處,皺褶處易磨損,引起皮炎、皮癬,乃至擦爛.平時汗多怕熱、抵抗力較低而易感染.
診斷肥胖癥的診斷主要根據體內脂肪堆積過多和(或)分佈異常.
1、體重指數(BMI)是較常用的衡量指標.體重指數(BMI)=體重(kg)/身高(m)2.WHO提出BMI≥25為超重,≥30為肥胖.亞太地區肥胖和超重的診斷標準專題研討會依據亞洲人往往在BMI相對較低時,就易出現腹型或內臟肥胖並顯示患者高血壓、糖尿病、高脂血及蛋白尿的危險性明顯增加,故提出BMI≥23為超重,BMI≥25為肥胖.
2、理想體重理想體重(kg)=身高(cm)-105;或身高減100後再乘以0.9(男性)或0.85(女性).實際體重超過理想體重的20%者為肥胖;超過理想體重的10%又不到20%者為超重.
3、體脂的分佈特征可用腰圍或腰臀圍比(WHR)來衡量.腰圍為通過腋中線肋緣與髂前上棘間的中點的徑線距離;臀圍為經臀部最隆起處部位測得的距離,腰臀比(WHR)為腰圍與臀圍的比值.腰圍男性≥90cm,女性≥80cm;腰臀比WHR0.9(男性)或0.8(女性)可視為中心型肥胖.
4、皮下脂肪堆積程度可由皮脂厚度來估計,25歲正常人肩胛皮脂厚度平均為12.4mm,大於14mm為脂肪堆積過多;肱三頭肌部位皮脂厚度:25歲男性平均為10.4mm,女性平均為17.5mm.
5、內臟脂肪可用B型超聲、雙能X線骨密度儀、CT掃描或磁共振測定.在確定肥胖後,應鑒別屬單純性肥胖或繼發性肥胖.
(溫馨提示:以上資料僅提供參考,具體情況請向醫生詳細咨詢.)

肥胖癥 單存性肥胖
肥胖癥 單存性肥胖检查
一、檢查1、血脂檢查包括膽固醇、三酰甘油(甘油三酯)、高密度脂蛋白測定.
2、血糖檢查包括葡萄糖耐量試驗,血胰島素測定.
3、脂肪肝檢查B超、SGPT.
4、水代謝檢查抗利尿激素測定.
5、性激素測定雌二醇、睪酮、FSH、LH.
6、檢查血皮質醇、T3、T4、TSH等,用以除外間腦性、垂體性、腎上腺皮質功能、甲狀腺功能和自主神經紊亂等.
但註意由於肥胖癥引起的一系列內分泌功能障礙也可引起上述檢查不正常.
為除外繼發性肥胖,可考慮做下述檢查以鑒別診斷:
1、X線檢查蝶鞍是否擴大、骨質有無明顯破壞.
2、心血管檢查心電圖、心功能、眼底等.
3、肥胖患者的常規檢查項目實測體重、體重指數、肥胖體型、脂肪百分率、B超測定皮脂肪厚度、測血壓.
二、鑒別肥胖癥確定後可結合病史、體片及實驗室資料等,鑒別屬單純性抑繼發性肥胖癥.如有高血壓、向心性肥胖、紫紋、閉經等伴24小時尿17羥類固醇偏高者,則應考慮為皮質醇增多癥,代謝率偏低者宜進一步檢查T3、T4及TSH等甲狀腺功能試驗.此外,常須註意有否糖尿病、冠心病、動脈粥樣硬化、痛風、膽石癥等伴隨病.
(溫馨提示:以上資料僅提供參考,具體情況請向醫生詳細咨詢.)
肥胖癥 單存性肥胖预防
肥胖應以預防為主,應使人們認識到其危險性而盡可能地使體重維持在正常范圍內,預防肥胖癥應從兒童時期開始,目前,將肥胖理解為“病理環境中的正常生理過程”,肥胖患病率增加的主要原因是環境,而不是代謝缺陷的“病理”影響或者個體基因的突變,由於遺體因素是不可改變的,因此,必須通過調控生活方式即合理的飲食及適宜的體力活動,來控制體重的上升,基於這種新觀念,各國政府都致力於推廣健康的生活方式以及普遍的預防計劃.
總的說來有3種預防措施,即普遍性預防(universalprevention),選擇性預防(selectiveprevention)和針對性預防(targetprevention).
普遍性預防:是針對人口總體的,以穩定肥胖水平並最終減少肥胖發生率從而降低肥胖患病率為目標,通過改善膳食結構和提倡適當體力活動以及減少吸煙和飲酒等來改變生活方式,最終減少肥胖相關疾病,達到普遍性預防的目的.
選擇性預防:旨在對肥胖高危人群進行教育,以便使他們能和危險因素做有力的鬥爭,這些危險因素可能來自遺傳,使他們成為肥胖的易患人群,所采取的措施是針對易於接觸高危人群的地方進行,如學校,社區中心以及一級預防場所,方法是從教育入手,加以具體的幹預措施,新加坡教育部對兒童采取這種預防措施後已經使肥胖的患病率從15%減少到12.5%.