嬰幼兒胃食管反流
嬰幼兒胃食管反流百科
胃食管反流(infantilegastroesophagealreflux,IGER)是指胃及(或)十二指腸內容反流入食管.GER在小兒十分常見,絕大多數屬於生理現象,Stephen等將小兒GER分為3種類型:即①生理性反流:多見於新生兒和小嬰兒喂奶後發生的暫時反流.②功能性反流(或稱易發性嘔吐):常見於嬰幼兒,不引起病理損害.③病理性反流:根據Carre早期統計,約占新生兒的1/500,反流癥狀持續存在,常合並吸入性肺炎、窒息和生長發育障礙等.

嬰幼兒胃食管反流
嬰幼兒胃食管反流病因
過去認為食管下括約肌(cardiacsphincter)是防止胃內容物反流的惟一解剖結構,但現在認為GER並非是食管下括約肌功能低下單一的作用,而是由許多因素綜合產生,其中食管下括約肌是首要的抗反流屏障,食管正常蠕動,食管末端黏膜瓣,膈食管韌帶,腹段食管長度,橫膈腳肌鉗夾作用及His角等結構,亦在防止反流中起一定作用,若上述解剖結構發生器質或功能上病變,胃內容物即可反流到食管而致食管炎.
1.第一抗反流屏障-食管下括約肌20世紀80年代前期,多數學者認為食管下括約肌在解剖結構上實際並不存在,而僅是代表一種功能的名稱,近年來,隨超微解剖研究的深入,提示確實存在這種肌肉結構,胎兒食管功能的成熟發生在妊娠末期至出生後第1周,食管下括約肌位於食管末端與胃相連接處,其相應的食管黏膜有增厚改變,呈“Z"線,在抗反流中也起一定的作用,食管下括約肌壓力(LESP)可因迷走神經興奮而增加,經過較長期研究觀察到某些激素可以影響食管下括約肌壓力.
由食管下括約肌形成的高壓區是最有效的抗反流屏障,當胃內壓力增高時,食管下括約肌反應性主動收縮,可超過增高的胃內壓力.
食管下括約肌壓力降低的患兒,其胃內容物易反流通過張力低的食管下括約肌,目前胃食管反流標準是胃內容物反入食管下段,每次周期為15s以上,pH下降低於4(正常食管下段pH為5~7),但也有實驗證明一部分正常食管下括約肌壓力的嬰兒也可有胃食管反流,這說明單獨測定食管下括約肌壓力並不能十分正確地反映臨床上的差異.
2.第二屏障-食管正常蠕動食管正常蠕動發揮有效的食管清除作用,即反射性地產生原發性蠕動,將食物輸送入胃中,有時食物從胃反流到食管,如食管功能良好,則食管上端又可產生繼發性蠕動,迅速地將反流到食管的食物再送入胃內,正常情況時,食管有效地通過蠕動發揮清除作用,而在某些病理性胃食管反流患兒時常可見到患兒食管蠕動振幅低,及食管黏膜抗酸能力變弱,繼發性蠕動減弱或消失,胃內容物可逆流向上經口溢出,食管炎往往使食管的蠕動能力受到影響,使清除酸性內容物時間延長.
3.食管黏膜抵抗力胃內容物反流入食管後,食管黏膜上皮不一定立即與之接觸,因為上皮前防禦機制-管腔內黏液層,靜水層和黏膜表面HCO-3能發揮物理,化學屏障作用,食管黏膜易受酸,胃蛋白酶或膽酸的損害,當接觸這類物質,黏膜電位差易改變,保護層受破壞,動物實驗與臨床觀察證明,食管黏膜損傷最易發生於胃食管反流時.
4.腹腔內食管段長度與His角食管是一根軟性消化管道,腹腔內壓力增高時腹腔食管段被鉗夾呈扁形,食管與有效胃直徑的比例為1∶5,腹腔內食管僅需要壓力超過胃內壓1/5時,即可發生關閉,食管腹腔段長度越長,功能亦越趨完善,年齡<3個月的嬰兒腹腔段食管甚短,故易發生胃食管反流.
胃食管角又稱His角,正常者呈銳角,起到抗反流的作用,出生後1個月形成,當在食管裂孔疝時大多數病例此角變成鈍角,此角亦取決於腹腔內食管長度.
5.胃的因素已有報道證實相當高比例的胃食管反流嬰兒有胃排空延遲,這種現象也解釋瞭為什麼食後發生反流多於其他時間,胃排空,擴張及胃內容物量的變化均可影響到胃食管反流,也有研究證實瞭正常新生兒一直到出生後12周才出現正常的胃蠕動波,成熟需要一段時間,這就影響瞭胃排空,易發生胃食管反流,胃底部有蠕動發生點,當發生食管裂孔疝,其胃底部往往納入胸腔,導致胃底對液體排空的作用受到影響,也發生反流,另外,在蠕動波與幽門開放之間缺乏協調作用時也可影響到胃的排空,值得提出的是,胃受到侵襲性因素影響常可誘發或加重胃食管反流,如近年報道Zollinger-Ellison綜合征患兒胃酸分泌多,其發生胃食管反流亦明顯增多,反流性堿性食管炎,十二指腸內容物中胃蛋白酶也有對胃及食管下端黏膜破損作用.
另外一些近期關註的抗反流機制,如膈食管裂孔和膈食管膜的似彈簧鉗夾作用等,諸如上述各種機制綜合形成瞭正常的抗胃食管反流作用.

嬰幼兒胃食管反流
嬰幼兒胃食管反流症状
小兒胃食管反流的臨床表現輕重不一,主要與反流的強度、持續時間、有無並發癥以及小兒的年齡有關.小兒胃食管反流通常有以下4種表現:
1、反流本身引起的癥狀主要表現為嘔吐,奶後嘔吐為典型表現,約85%患兒生後第1周即出現嘔吐,65%的小兒雖未經臨床治療可在半年至1年內自行緩解,實際上這部分患兒屬生理性反流范疇,臨床不需特殊治療.僅少數患兒表現為反復嘔吐,並逐漸加重,由此可導致營養不良和生長發育遲緩.年長患兒可有反酸、打嗝等表現.
2、反流物刺激食管所引起的癥狀由於胃內容或十二指腸內容含有大量的攻擊因子,引起食管黏膜的損害,年長小兒可表現為燒心、胸骨後痛、吞咽性胸痛等癥狀,食管病變重者可表現為反流性食管炎而出現嘔血或吐咖啡樣物,此類患兒多見貧血.反流性食管炎癥狀持續存在者可進一步導致食管狹窄、Barrett食管等並發癥.
3、食管以外的刺激癥狀近年來,註意最多的是胃食管反流與反復呼吸道感染之間的因果關系,約l/3的患兒因吸入反流物而反復出現嗆咳、哮喘、支氣管炎和吸入性肺炎等呼吸道感染癥狀,反流引起的哮喘無季節性,常有夜間發作.反復發生的吸入性肺炎可導致肺間質纖維化.在新生兒,反流可引起突然窒息甚至死亡.少數病例可表現為Sandifer綜合征,發作時呈特殊的公雞頭樣姿勢,同時伴反酸、杵狀指、低蛋白和貧血等.個別病例甚至可因口腔潰瘍及牙病在口腔科就診,而反流癥狀卻不明顯或被忽略,食管鏡檢查可能缺乏食管炎的表現,經抗反流治療後,口腔潰瘍可減輕或愈合.

嬰幼兒胃食管反流
嬰幼兒胃食管反流检查
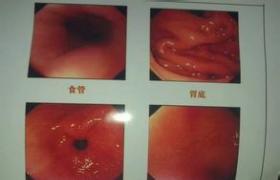
1.食管鋇餐造影早期和輕度反流性食管炎的主要X線表現為食管的功能性改變和輕微的黏膜形態改變,炎癥引起的食管痙攣性收縮,在鋇劑造影時常可以看到食管下端數厘米的一段輕度狹窄,其上方有少量鋇劑存留,尚可通過,狹窄段能擴張至正常程度,在鋇劑通過後狹窄又復出現,直立位檢查時,鋇劑雖可自食管通過,但排空時間較正常延遲,臥位服鋇餐後,表現為正常食管蠕動波停止於主動脈弓平面,鋇劑雖能進入下部食管,但多在第2次吞鋇時才有少量鋇劑進入胃內.
X線上所見的胃食管反流程度與反流性食管炎的嚴重程度並不平行,輕度和較早期反流性食管炎在X線檢查雙對比相上,表現為食管黏膜面和腔壁線的毛糙,食管黏膜面呈針尖狀鋇點影或顆粒狀小結節影;有時可見糜爛灶,表現為小的點狀鋇斑;或見到網織交錯的線樣龕影,另外還可見到食管內較寬的橫行皺襞,多位於食管狹窄或變形的近側.
形成瘢痕性狹窄時,其形態多呈細管狀或漏鬥狀,狹窄段多數較規則,邊緣光滑或毛糙不平,呈鋸齒狀,狹窄段常被拉緊,變直,失去正常弧度,擴張度降低,狹窄段以上食管腔輕度擴大,在食管下端常可見到潰瘍,表現為類圓形邊界較清楚的小龕影,一般較淺.
食管造影對食管炎的受損程度亦也有一定診斷價值,McCauley對胃食管反流X線影像作瞭分級表,對判別胃食管反流產生程度有一定幫助.
胃食管反流的X線分級:0級:無胃內容物反流入食管下端;Ⅰ級:少量胃內容物反流入食管下端;Ⅱ級:反流主要在食管,相當於主動脈弓部位;Ⅲ級反流主要在咽部;Ⅳ級:頻繁反流主要在咽部,且伴有食管運動障礙;Ⅴ級:反流主要在咽部,且有鋇劑吸入.
X線診斷胃食管反流的陽性率僅25%~75%,Meyers等報道其假陰性14%,假陽性高達31%,這與檢查時鋇餐吞入量有關,新生嬰兒尤其如此.
在做X線檢查時,還應註意有否食管裂孔疝,尤其是滑動性,此種類型疝X線表現為胃食管前庭段增寬,部分胃黏膜位於膈上及見到上升的食管胃環.
2.食管動力學檢查美國Colley等(1957)在研究賁門失弛癥時首次進行食管壓力測定,1959年Chappell將此技術引入歐洲,對巨食管的運動紊亂作瞭測壓研究,1961年Euler對賁門功能采用測壓進行研究,其後Bettex,Cargill等都相繼對裂孔疝,胃食管反流等作瞭測壓報道,食管測壓現已成為一種被廣泛應用的監測食管功能,評價診斷與治療的技術.
在診斷胃食管反流中,主要瞭解食管運動情況及食管下括約肌功能,檢查安全,簡便且無損傷,出生6天以內的新生兒,其食管下括約肌壓力是明顯低的,但以後隨年齡增長與大年齡兒童組值逐步相接近.
近年來大量資料報道患胃食管反流的新生兒或嬰兒其食管下括約肌壓力有不同程度降低,食管下括約肌壓力區長度短於正常同年齡組及食管下括約肌順應性差等表現,但也有一部分胃食管反流新生兒,嬰兒的食管下括約肌壓力正常,而無胃食管反流的正常兒出現食管下括約肌壓力偏低現象,食管下括約肌壓力降低與胃食管反流的發生符合率約87%.
3.24h食管pH監測1969年Spencer首先描述,後由DeMeester與Johnson加以發展,檢測時可同時進食或睡眠,24h食管pH監測診斷胃食管反流的敏感性為88%,特異性為95%,目前為首選診斷方法,能客觀地反映反流情況,安全,操作簡便,且能分辨生理性與病理性反流.
正常情況下一般睡眠時沒有反流,總反流時間<4%監測時間,平均反流持續時間<5min及平均清除時間<15min,上海新華醫院102例小兒24h食管pH監測的體會,這是一項正確性高,安全無損傷檢查的新技術.
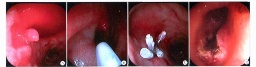
4.食管內鏡檢查此為最適宜的明確食管炎的方法,結合病理學檢查,能反映食管炎的嚴重程度,其敏感性為95%,特異性為41%,但此法不能反映反流嚴重程度,僅反映食管炎嚴重程度,對判斷輕度(Ⅰ級)食管炎困難,故大部分學者提出,內鏡顯示Ⅰ或Ⅱ級食管炎不需作黏膜活檢,隻在鏡檢不明顯或有可疑變化時作Rubin管吸引活檢,但原則上新生兒期不做,黏膜活檢也是診斷Barrett食管的主要依據,內鏡下反流性食管炎的分型:
(1)Savary-Miller分型(1978):Ⅰ:孤立糜爛灶與紅斑灶和(或)滲出;Ⅱ:散在糜爛和潰瘍,未波及食管全周;Ⅲ:糜爛和潰瘍波及食管全周,但未形成狹窄;Ⅳ:慢性病損或潰瘍,同時有食管壁的纖維化,狹窄,短食管和(或)柱狀上皮食管.
(2)Jamieson分型:
0:正常黏膜;Ⅰ:孤立發紅區;Ⅱ:潰瘍形成;Ⅲ:食管狹窄形成.
(3)第九屆世界胃腸病會議分型:Ⅰ:稀疏,垂直的糜爛或潰瘍;Ⅱ:融合性潰瘍;Ⅲ:潰瘍融合成環狀;Ⅳ:瘢痕,狹窄.
5.胃食管核素閃爍掃描記錄自胃管內註入核素99mTc標定液,然後在安靜下行閃爍掃描記錄,此檢查可提供有否胃食管反流的信息,並觀察食管功能,且可連續攝片,同時瞭解胃排空,食管清除等作用,當肺內出現標記的核素,即可證實呼吸道癥狀與胃食管反流有關,Rudd提示診斷兒童胃食管反流中此法敏感性80%.
6.酸反流試驗(Tuttle試驗)將一根pH微電極探頭插入食管下括約肌上方約3cm,然後將0.1mol/L鹽酸溶液,按體表面積每1.73m給300ml計算,用鼻飼管註入胃中,對食管pH行監測,當有胃酸反流到食管時,其pH<4,本試驗靈敏度高,且對病兒無太大刺激,有人用蘋果汁替代鹽酸溶液效果相似,也有作者認為其假陽性率可達31%,不如24hpH監測那樣既無損傷性,且正確性高.
嬰幼兒胃食管反流预防
目前沒有相關內容描述.